
Kontinuitet och fast läkarkontakt
Kartläggning av måluppfyllelsen i överenskommelserna om en god och nära vård: 2022
Förord
Det pågår en omställning i hälso- och sjukvården till en god och nära vård. Målen med omställningen är bland annat att primärvården ska vara navet i vården och att tillgängligheten, delaktigheten och kontinuiteten ska öka. Som en del av omställningen har regeringen och Sveriges Kommuner och Regioner kommit överens om mer specifika mål när det gäller kontinuiteten, till exempel att 55 procent av befolkningen ska ha en namngiven fast läkarkontakt i primärvården.
Myndigheten för vård- och omsorgsanalys har regeringens uppdrag att utvärdera omställningen ur ett patient- och systemperspektiv. Den här promemorian är en delrapportering av uppdraget och syftar till att på nationell nivå analysera graden av måluppfyllelse när det gäller målen om fast läkarkontakt och kontinuitet i överenskommelsen om en god och nära vård.
Som en del i vårt uppdrag har vi kartlagt olika perspektiv på tillgången till fast läkarkontakt och fast vårdkontakt, bland annat genom en enkät till personer i en befolkningspanel som varit i kontakt med vården samt en enkät till vårdcentralschefer under 2022. Vi vill rikta ett varmt tack till alla som tagit sig tid att svara på våra enkäter.
Arbetet med promemorian har gjorts av utredarna Ida Nyström och Daniel Zetterberg samt analytikerna Erik Antonsson, Christian Koponen, Sara Korlén och Agnes Lindvall. I arbetet har även projektdirektören Marianne Svensson deltagit.
Stockholm i oktober 2022
Jean-Luc af Geijerstam
Generaldirektör, Myndigheten för vård- och omsorgsanalys
Sammanfattning
Vård- och omsorgsanalys har regeringens uppdrag att utvärdera omställningen till en god och nära vård. I denna PM kartlägger vi uppfyllelsen av de fyra mål om fast läkarkontakt och kontinuitet som regeringen och Sveriges Kommuner och Regioner formulerat i överenskommelserna om en god och nära vård 2021 och 2022. Målen ska nås senast vid utgången av 2022.
Mål 1: Andelen i befolkningen som har en namngiven fast läkarkontakt i primärvård ska utgöra minst 55 procent.
Mål 2: En 20-procentig ökning av kontinuitetsindex till läkare samt kontinuitetsindex för patientens totala kontakter ska ha skett i primärvården i regionen.
Mål 3: För dem i befolkningen som bor på ett särskilt boende för äldre och som där får sin huvudsakliga hälso- och sjukvård ska andelen som har en fast läkarkontakt utgöra minst 80 procent.
Mål 4: En betydande ökning av kontinuitetsindex till läkare ska ha skett för personer i särskilt boende.
Våra huvudsakliga slutsatser
Mål 1 är ur ett patientperspektiv inte uppfyllt och vi ser få tecken på förbättringar. Enligt våra senaste undersökningar har omkring 30 procent en fast läkarkontakt. Skillnaderna mellan kvinnor och män är små. Ur ett verksamhetsperspektiv är dock målet uppfyllt. Vårdcentralschefer uppger att mer än 55 procent av patienterna har en fast läkarkontakt men många primärvårdsläkare anser att de inte har förutsättningar för att ta det ansvar som rollen kräver.
Mål 2 är inte uppfyllt. Det baserar vi på uppgifter om olika kontinuitetsindex som omfattar drygt 80 procent av befolkningen. På nationell nivå ser vi ingen tydlig förbättring oavsett mått. Resultaten är relativt stabila men försämrades mellan juni 2021 och juni 2022. Kontinuitetsindex till läkare minskade med två procent under den perioden. Kontinuitetsindex för sjuksköterskor minskade med fem procent under samma period.
Mål 3 kan vi för närvarande inte kartlägga ur ett patientperspektiv, eftersom det saknas data. Men enkätundersökningar visar att personer på särskilt boende tycker att det har blivit svårare att få träffa läkare vid behov. Ur ett verksamhetsperspektiv saknas det tillförlitliga uppgifter för att säga om målet är uppfyllt. Men verksamheterna rapporterar att nästan alla personer i särskilt boende har en namngiven fast läkarkontakt och en namngiven fast vårdkontakt i kommunen. Även vårdcentralschefer anser i hög grad att de kan tillgodose behovet av läkarmedverkan i den kommunala hälso- och sjukvården.
Mål 4 kan vi för närvarande inte kartlägga på grund av att det saknas data.
Målen är en viktig del i utvecklingen men mycket arbete återstår
Flera studier har visat att kontinuitet i vården bidrar till bland annat ökad kvalitet, effektivitet, tillgänglighet och delaktighet. Därför är det positivt att överenskommelserna om en god och nära vård prioriterar tillgången till fast läkarkontakt och fast vårdkontakt samt en ökad kontinuitet. Men vår kartläggning visar att det är långt kvar till att nå målen och att graden av måluppfyllelse beror på vilket perspektiv som används i uppföljningen.
Generellt sett ger chefer, verksamhetsansvariga och verksamhetssystem en långt mer positiv bild av tillgången till fast läkarkontakt än patienter eller befolkningen i stort.
Vi utgår från befintliga datakällor men det behövs mer data
Vi har använt flera datakällor för att ge en sammantagen bild av måluppfyllelsen och utvecklingen, exempelvis våra egna enkäter till befolkning och patienter, vår enkät till chefer för vårdcentraler och data om kontinuitetsindex (indikatorer från Primärvårdskvalitet) från företaget Medrave. Men det saknas ännu datakällor för att vi ska kunna kartlägga måluppfyllelsen på ett tillräckligt bra sätt. Regionerna behöver bland annat kunna ta fram registerdata över andelen personer som är listade på en fast läkarkontakt och det behövs undersökningar om personer på särskilt boende själva upplever att de har en fast läkarkontakt.
Vi mäter inte hela perioden som omfattas av målen men de kan vara svåra att nå på kort sikt
Vår kartläggning visar ingen tydligt positiv utveckling mot målen. Det är viktigt för regeringen att uppmärksamma om man överväger att förändra målnivåerna i eventuella framtida överenskommelser. Enligt överenskommelserna ska målen nås vid utgången av 2022. Vi har alltså inte kunnat mäta hela den period som målen avser. Men mot bakgrund av utvecklingen hittills finns det inget som talar för att målen skulle nås under det sista halvåret i år. När det gäller patienters upplevelse av att ha en fast läkarkontakt har utvecklingen i stort sett stått stilla under det senaste decenniet, även om det är svårt att jämföra utvecklingen över längre tid. I vår kartläggning framgår vidare att kontinuitetsindex har förändrats ytterst lite på nationell nivå. I någon region ser vi en större förändring men måttet är till sin konstruktion trögrörligt.
När grupper med större behov prioriteras kan det bli svårare att på kort sikt uppnå målet om fast läkarkontakt för befolkningen
Ökad tillgång till fast läkarkontakt och fast vårdkontakt måste utgå från behoven av och nyttan med det, och genomförandet måste balanseras mot övriga kvalitetsmål och förutsättningar, såsom bemanning. Det är viktigt med tanke på principen om vård efter behov och det faktum att det råder personalbrist i primärvården. Ungefär hälften av regionerna beskriver i sina handlingsplaner för kontinuitet (inom ramen för överenskommelserna) att de prioriterar vissa målgrupper för fast läkarkontakt eller fast vårdkontakt – till exempel de med komplexa vårdbehov, personer med psykisk ohälsa eller personer på särskilt boende. Om grupper med större behov får högre prioritet kan det påverka tillgången till fast läkarkontakt för befolkningen i stort, till exempel för att vårdcentralerna prioriterar läkarinsatser på särskilt boende framför sina andra uppdrag.
Överenskommelsens mål om kontinuitet behöver stämma med omställningens övergripande mål
I det fortsatta utvecklingsarbetet och i uppföljningen är det viktigt att kontinuitetsmålen stämmer med regeringens andra övergripande mål för omställningen, till exempel att tillgängligheten och delaktigheten ska öka och att primärvården ska vara navet i vården. Ett utvecklingsområde kan vara att kunna följa upp kontinuiteten till ett fast team av olika kompetenser vid vårdcentralen och se hur den vården samspelar med vården i övrigt.
Förutsättningarna för att öka kontinuiteten har inte stärkts tillräckligt
Vi har i tidigare rapporter beskrivit några av förutsättningarna för att stärka tillgången till fast läkarkontakt och fast vårdkontakt och för att öka kontinuiteten – till exempel stärkt kompetensförsörjning och styrning, organisering och arbetssätt i vården som i högre grad stödjer eller utgår från kontinuitet.
Hittills i omställningen har vi sett få exempel på att ökad kontinuitet är i fokus för regionernas insatser. Mycket återstår av det arbete som regionerna ska göra enligt överenskommelserna mellan regeringen och SKR, och vi kan inte se att regionerna tydliggjort hur målen ska uppnås på kort sikt eller hur en allt större andel i befolkningen ska få en namngiven fast läkarkontakt och fast vårdkontakt på längre sikt.
Insatserna så här långt handlar snarare om att utveckla tekniska och administrativa system för att kunna registrera, dokumentera och mäta fast läkarkontakt och fast vårdkontakt. Regionerna har kommit olika långt i det arbetet och många ser svårigheter, bland annat när det gäller tillgången på data. De svårigheterna blir också tydliga i vårt arbete för att kartlägga måluppfyllelsen.
Vår kartläggning visar att informationen till patienterna brister. Bara en mindre andel har fått information om möjligheten att få en fast kontakt i sina kontakter med vården, och än så länge kan bara ett par regioner informera om vem som är patientens fasta läkarkontakt och fasta vårdkontakt via 1177 Vårdguiden.
Denna delrapport är en del i vårt breda uppdrag att utvärdera omställningen
Denna PM är den första av årligen återkommande kartläggningar 2023 och 2024 av måluppfyllelsen enligt överenskommelsen om god och nära vård. Våra intervjuer med olika aktörer i vården tyder på att kompetensförsörjningen är den enskilt viktigaste förutsättningen för ökad kontinuitet i vården. Vår nästa större delrapport (mars 2023) går närmare in på kompetensförsörjningen och presenterar mer fördjupande resultat från vår enkät till vårdcentralschefer, som genomfördes under 2022. Därutöver kommer vi bland annat att belysa yrkesverksammas perspektiv på primärvården, med resultat från IHP-enkäten till primärvårdsläkare som genomfördes under 2022. Vi kommer också att beskriva erfarenheterna av vården från utrikesfödda i socioekonomiskt utsatta områden, med utgångspunkt i en intervjustudie vi genomfört.
I vår slutrapport 2025 kommer vi att samlat utvärdera omställningen ur patienternas perspektiv, yrkesverksammas perspektiv och ett systemperspektiv.
1 Uppdrag att kartlägga kontinuiteten i vården
Regeringen tog under 2018 initiativ till en reform för en omställning i hälso- och sjukvården till en god och nära vård. Det övergripande målet med omställningen är att patienten får en god, nära och samordnad vård som stärker hälsan. Som inriktningsmål för reformen har regeringen angett ökad tillgänglighet, mer delaktiga patienter och en personcentrerad vård, samt ökad kontinuitet i primärvården (prop. 2019/20: 164). Vi har regeringens uppdrag att utvärdera omställningen till en god och nära vård ur både ett patient- och ett systemperspektiv (Socialdepartementet 2020). Uppdraget ska slutrapporteras den 31 mars 2025.
1.1 Vi ska årligen kartlägga patienternas tillgång till fast läkarkontakt
I vårt uppdrag att utvärdera omställningen till en god och nära vård ingår att:
- årligen genomföra kvantitativa kartläggningar av patienternas tillgång till fast läkarkontakt,
- på nationell nivå analysera graden av måluppfyllelse avseende målen om kontinuitet som finns i överenskommelsen om en god och nära vård 2021 och 2022 mellan regeringen och Sveriges Kommuner och Regioner (SKR).
Denna PM är en redovisning av deluppdraget att kartlägga patienternas tillgång till fast läkarkontakt och kontinuiteten i primärvården. I överenskommelsen 2022 framkommer att utvecklingen ska följas särskilt genom bland annat patientenkäter och på sikt även genom likvärdig datainsamling från regionerna. Det konstateras även att förekomsten av fast vårdkontakt behöver kunna följas över tid. Vidare lyfts det att möjligheter, hinder och effekter behöver lyftas fram för fördjupat lärande och utveckling (Socialdepartementet och SKR 2022).
1.2 Regeringen och SKR har formulerat mål för inriktningen att öka kontinuiteten
Målen om att öka kontinuiteten i primärvården finns i överenskommelsen om god och nära vård för både 2021 och för 2022 (Socialdepartementet och SKR 2021, 2022). Fyra mål ska senast vara uppfyllda vid utgången av 2022:
Mål 1: Andelen i befolkningen som har en namngiven fast läkarkontakt i primärvård ska utgöra minst 55 procent.
Mål 2: En 20-procentig ökning av kontinuitetsindex till läkare samt kontinuitetsindex för patientens totala kontakter ska ha skett i primärvården i regionen.
Mål 3: För dem i befolkningen som bor på ett särskilt boende för äldre och som där får sin huvudsakliga hälso- och sjukvård ska andelen som har en fast läkarkontakt utgöra minst 80 procent.
Mål 4: En betydande ökning av kontinuitetsindex till läkare ska ha skett för personer i särskilt boende.
Kontinuitetsindex beräknas utifrån patienters besöksdata vid den vårdcentral som de är listade på (se avsnitt 2.3).
I överenskommelserna framkommer det att regeringens mål är att ”rätten” till en fast läkarkontakt ska säkras för hela befolkningen och därför behöver målnivåerna ökas successivt. Regionerna ska, i samråd med kommunerna, utarbeta handlingsplaner för hur målen ska uppnås på kort sikt (2022) och hur en allt större andel i befolkningen ska få en namngiven fast läkarkontakt och fast vårdkontakt på längre sikt (2025). Regionerna ska utarbeta rutiner för att dokumentera och registrera uppgifter om en patients fasta läkarkontakt och fasta vårdkontakt, så att data kan samlas in effektivt och likvärdigt och det blir möjligt att följa den nationella utvecklingen löpande och över tid. Regionerna ska säkerställa att patienter får information om vem som är deras fasta läkarkontakt och fasta vårdkontakt, i möjligaste mån via 1177.se. Regionerna ska vidare utveckla fast vårdkontakt och fast läkarkontakt genom att definiera uppdrag, ansvar och befogenheter utifrån lokala behov och förutsättningar.
1.3 Så har vi gått tillväga för att kartlägga måluppfyllelsen
Det finns inget entydigt eller enkelt sätt att mäta tillgången till fast läkarkontakt eller kontinuitet enligt de mål som regeringen och SKR angett i överenskommelserna. I denna rapport använder vi en kombination av datakällor för att kartlägga måluppfyllelsen ur både ett patientperspektiv och ett verksamhetsperspektiv.
1.3.1 Vi utgår från både patienternas och verksamheternas perspektiv
Så långt det är möjligt kartlägger vi tillgången till både fast läkarkontakt och fast vårdkontakt, eftersom båda rollerna ska bidra till en bättre samordning och kontinuitet. Rollerna skiljer sig åt men vissa uppgifter liknar varandra, till exempel att samordna patientens vårdinsatser.
Enligt uppdraget ska kartläggningen ha två perspektiv, både patienters uppfattning om och vårdgivares tillhandahållande av fast läkarkontakt. Patientperspektivet handlar till exempel om i vilken utsträckning patienterna upplever att de har en fast läkarkontakt eller fast vårdkontakt i primärvården och om de får träffa den personen vid sina vårdbesök. Vårdgivarnas tillhandahållande, det vill säga verksamhetsperspektivet, handlar om i vilken utsträckning verksamheterna erbjuder fast läkarkontakt eller fastvårdkontakt, till exempel genom att ”lista” patienter på en fast läkarkontakt eller ordna så att patienten får träffa samma personer i primärvården. I överenskommelsernas målformuleringar framgår inte ur vilket perspektiv målen ska mätas. Men det framgår att båda perspektiven är viktiga att belysa.
Överenskommelserna anger delvis förbättringsmål, till exempel att kontinuitetsindex ska ha ökat. Men det anges inte från när förbättringen ska ha skett. Vi bedömer att 2020 är en lämplig startpunkt för mätningarna när det gäller att analysera förändringar. Regeringen tydliggjorde inriktningen för omställningen det året, bland annat med särskilt fokus på kontinuitet (prop. 2019/29:164) och kontinuitet lyftes samma år särskilt fram i överenskommelsen mellan regeringen och SKR. Samtidigt ser vi skäl till att presentera längre tidsserier när det är möjligt, för att beskriva utvecklingen över tid. Ett längre tidsperspektiv gör analyserna mer robusta och ger ett bättre underlag för att uttala sig om faktiska förändringar, till exempel eftersom åren med covid-19-pandemin sannolikt har påverkat resultaten i undersökningarna.
1.3.2 Flera olika datakällor ger en sammantagen bild av utvecklingen
Det finns inget vedertaget eller enkelt sätt att mäta tillgången till fast läkarkontakt och kontinuitet i hälso- och sjukvården. Olika datakällor ger olika svar, till exempel på frågan om hur stor andel av befolkningen som har en fast läkarkontakt eller fast vårdkontakt i primärvården. Socialstyrelsen har kartlagt möjligheterna att följa utvecklingen av fast läkarkontakt och beskrivit att det finns en brist på data. Myndigheten menar att det bör vara bättre att använda befolknings- och patientrapporterade uppgifter och kvalitativa uppgifter från regioner, vårdgivare och professionsföreträdare i stället för registerdata. Genom sådana uppgifter är det bland annat möjligt att fånga patienternas upplevda tillgång till och önskemål om fast läkarkontakt (Socialstyrelsen 2020).
Vi har i en tidigare rapport testat hur olika mått som rör fast läkarkontakt förhåller sig till varandra (Vård- och omsorgsanalys 2021c). Testet visar bland annat att det inte finns något tydligt samband mellan andelen invånare som är ”listade på en läkare” enligt verksamhetsstatistik och patienternas uppfattning av läkarkontinuiteten. Därför är det viktigt att följa kontinuitet ur flera perspektiv – inte minst patient- och befolkningsperspektivet, vilket vi fångar genom olika enkätundersökningar. Styrkan med den metoden är att vi får en bild som bygger på befolkningens egna uppfattningar och erfarenheter. En svaghet är att enkätundersökningar inte fångar hela befolkningens upplevelser eftersom vissa grupper med relativt stora vårdbehov är svårare att nå.
Vi har därför valt att använda flera datakällor för att ge en sammantagen bild av måluppfyllelsen och utvecklingen utifrån dessa tillgängliga datakällor.
Våra viktigaste datakällor, och tidsperspektiv för dessa, är
- våra befolkningspanelsenkäter 2020 och 2022 till personer som varit i kontakt med vården under de senaste 12 månaderna
- våra enkäter, som ingår i de internationella enkätundersökningarna The Commonwealth Fund’s International Health Policy Survey (IHP), som varje år riktas till en av följande målgrupper: befolkningen 18 år och äldre (2016 och 2020), befolkningen 65 år och äldre (2017 och 2021) och primärvårdsläkare (2022)
- Nationella patientenkäter för primärvården 2017, 2019 och 2021
- data om kontinuitetsindex (indikatorer från Primärvårdskvalitet) från företaget Medrave (fokus på index med data från januari 2020–juni 2022)
- vår enkät till chefer för vårdcentraler i Sverige 2022
- Socialstyrelsens enkäter ”Vad tycker de äldre om äldreomsorgen?” till personer på särskilt boende 2019, 2020, 2021 och 2022
- SKR:s punktmätning till verksamheter om andelen personer i särskilt boende med fast läkarkontakt och fast vårdkontakt 2021.
I genomförandet av uppdraget har vi samverkat med Socialstyrelsen och fört en dialog med andra berörda aktörer, till exempel SKR och professionsförbund.
Viktigt att stärka kontinuitet i vården
En mängd studier lyfter att kontinuitet har positiva effekter inom vården och på olika sätt kan bidra till högre kvalitet och effektivitet. Kontinuitet är också en förutsättning för att uppfylla lagstiftningens krav på en god vård.
Personer med fast läkarkontakt och fast vårdkontakt har mer positiva upplevelser av hälso- och sjukvården inom en mängd kvalitetsdimensioner. I flera av våra tidigare rapporter har vi beskrivit att patienter med fast kontakt har mer positiva erfarenheter av kontinuitet, tillgänglighet och delaktighet. Vi har också beskrivit forskning som visar att kontinuitet ger andra gynnsamma effekter, till exempel ökad kvalitet och lägre hälso- och sjukvårdskostnader, lägre risk för att dö i förtid, lägre risk för sjukhusinläggning och lägre risk för akutmottagningsbesök (Vård- och omsorgsanalys 2021b och Sandvik m.fl. 2021).
Samtidigt är begreppet brett och det finns olika typer av kontinuitet. Fyra typer som särskilt tas upp i litteraturen är relationell kontinuitet, longitudinell kontinuitet, informationskontinuitet och koordinerande kontinuitet (Vård- och omsorgsanalys 2020, 2021). Alla dessa är viktiga för patienter, närstående och vårdpersonal och för hälso- och sjukvården på systemnivå. I en tidigare rapport såg vi att befolkningen värderar olika typer av kontinuitet högt. En majoritet anser till exempel att det är viktigt att få träffa samma person när de besöker sin vårdcentral, att vårdpersonalen har tillgång till journalinformation om deras samlade medicinska historia och att vårdcentralen hjälper dem att samordna vården och omsorgen (Vård- och omsorgsanalys 2020).
Vårdens rättsliga skyldigheter att erbjuda fasta kontakter har vi också beskrivit i tidigare rapporter (Vård- och omsorgsanalys 2020).
2 Olika perspektiv på måluppfyllelsen
I det här kapitlet analyserar vi, utifrån olika källor och perspektiv, graden av måluppfyllelse för de fyra olika målen om fast läkarkontakt och kontinuitet. Enligt överenskommelsen ska målen senast vara uppfyllda vid utgången av 2022.
Mål 1: Andelen i befolkningen som har en namngiven fast läkarkontakt i primärvård ska utgöra minst 55 procent.
Mål 2: En 20-procentig ökning av kontinuitetsindex till läkare samt kontinuitetsindex för patientens totala kontakter ha skett i primärvården i regionen.
Mål 3: För dem i befolkningen som bor på ett särskilt boende för äldre och som där får sin huvudsakliga hälso- och sjukvård ska andelen som har en fast läkarkontakt utgöra minst 80 procent.
Mål 4: En betydande ökning av kontinuitetsindex till läkare ska ha skett för personer i särskilt boende.
Det här är våra viktigaste resultat:
- Ur patientperspektivet är mål 1 inte uppnått och vi ser få tecken på förbättringar. Enligt vår senaste befolkningsundersökning hade 33 procent en ordinarie läkarkontakt och skillnaderna mellan könen är små.
- Mål 2 har inte uppnåtts. Det baserar vi på uppgifter om kontinuitetsindex som omfattar drygt 80 procent av befolkningen. I dagsläget finns det inget samlat kontinuitetsindex för patienters totala kontakter, men det finns index för läkarbesök och för sjuksköterskebesök. På nationell nivå ser vi ingen tydlig förbättring oavsett mått. Resultaten är relativt stabila men försämrades mellan juni 2021 och juni 2022. Könsskillnaderna i kontinuitetsindex är mycket små.
- Vi kan för närvarande inte följa upp mål 3 ur ett patientperspektiv. Det finns inga undersökningar där personer på särskilt boende specifikt får ange om de har en fast läkarkontakt, men det framgår att de boende upplever att tillgången till läkare har försämrats över tid. Ur ett verksamhetsperspektiv saknas det tillförlitliga uppgifter för att säga om målet är uppfyllt. Men i en punktmätning genomförd av SKR 2021 angav verksamheterna att nästan alla i särskilt boende har en namngiven fast läkarkontakt och en namngiven fast vårdkontakt i kommunen. Även vårdcentralschefer anser i hög grad att de kan tillgodose behovet av läkarmedverkan i kommunal vård.
- Vi kan för närvarande inte följa upp mål 4 på grund av att det saknas data.
2.1 Mål 1: Ur ett befolknings- och patientperspektiv är målet inte uppfyllt
Mål 1: Andelen i befolkningen som har en namngiven fast läkarkontakt i primärvård ska utgöra minst 55 procent.
Vi har kartlagt patientperspektivet genom flera olika enkäter till befolkning och patienter. Detta är de viktigaste resultaten:
- Mål 1 har ännu inte uppnåtts. Den slutsatsen gäller för samtliga befolknings- och patientundersökningar som vi studerat.
- Andel med en fast läkarkontakt i olika befolknings- och patientundersökningar varierar och utvecklingen är inte heller entydig. Men det finns få tecken på att andelen har ökat. Skillnaderna i resultat mellan kvinnor och män är små.
- I vår befolkningspanels-enkät 2022 uppgav 29 procent att de har en fast läkarkontakt – en lägre andel än 2020. Flera av de som inte har en fast kontakt anser att de behöver det. Enkäten var riktad till personer som varit i kontakt med vården under de senaste 12 månaderna.
- I IHP-undersökningen 2020 angav 33 procent att de har en ordinarie läkarkontakt. Detta är den senast tillgängliga uppgiften vi har på befolkningsnivå från IHP-undersökningarna. Jämfört med 2016 tyder det på en försämring. Undersökningen 2021 riktades till personer 65 år och äldre, och där angav 66 procent att de har en fast läkarkontakt, vilket är en högre andel jämfört med samma undersökning 2017.
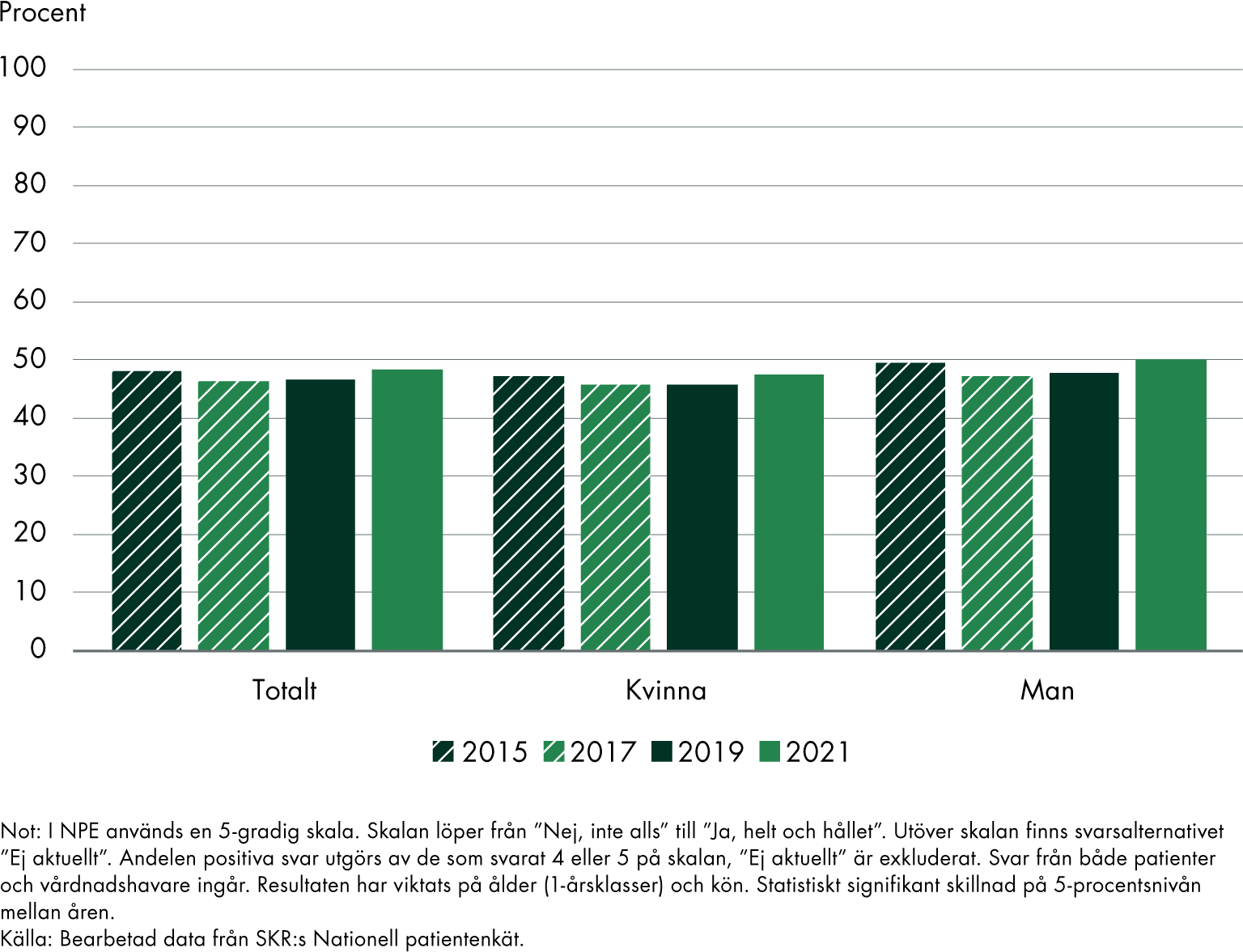
- I Nationell patientenkät anger knappt 50 procent att de får träffa samma läkare, och andelen är relativt stabil över tid (2015, 2017, 2019 och 2021). Andelen positiva svar var något högre 2021 än 2019. Både utvecklingen över tid och andelen positiva svar varierar mellan olika regioner. Enkäten besvaras av patienter som nyligen besökt en hälso- eller vårdcentral.
2.1.1 Andelen med fast läkarkontakt är lägre 2022 än 2020 bland de som haft kontakt med vården
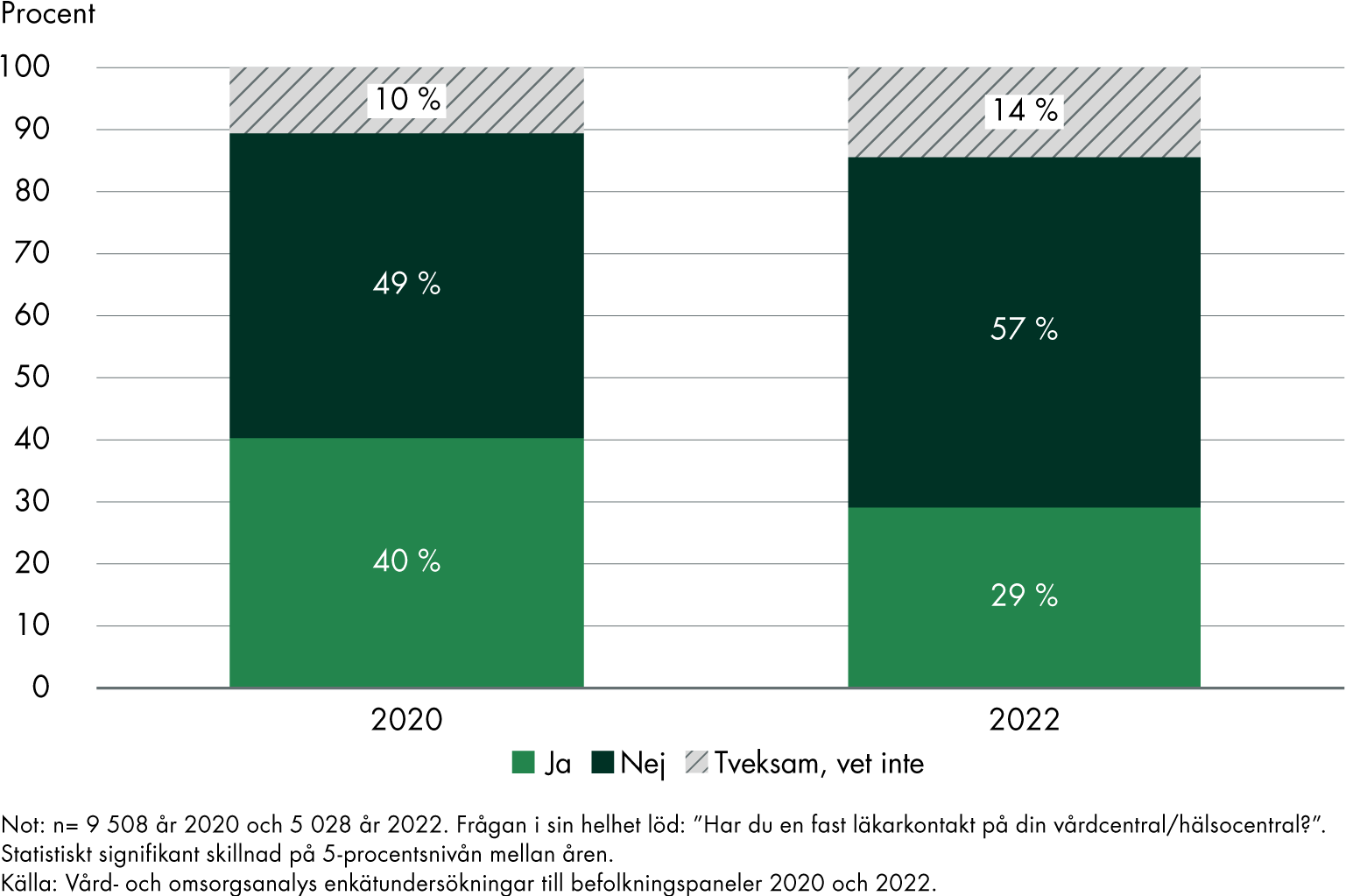
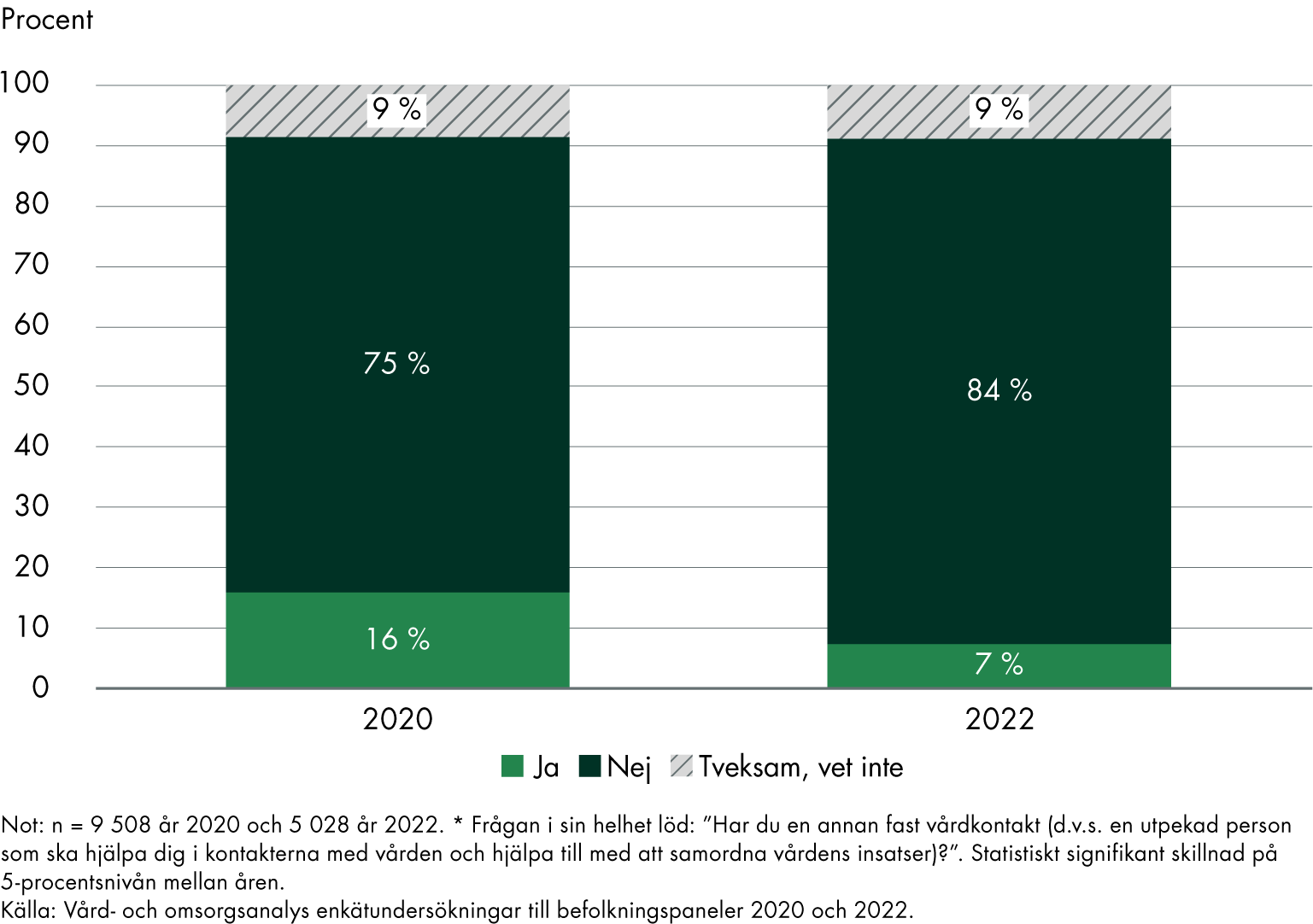
I vår befolkningspanelsenkät 2022 uppgav 29 procent att de har en fast läkarkontakt på sin vård- eller hälsocentral, och 7 procent att de har en annan fast vårdkontakt. De svarande är personer (16 år och äldre) som varit i kontakt med vården under de senaste 12 månaderna. Jämförelsen med en motsvarande undersökning år 2020 visar en lägre andel, men jämförelsen mellan åren behöver tolkas med försiktighet, se figur 1 och 2. Det finns flera faktorer som kan förklara skillnaderna, till exempel att sammansättningen av personer som besökt vården troligen skiljer sig mycket åt till följd av covid-19. Svaren visar små skillnader mellan könen.
Figur 1. Andel med fast läkarkontakt av de som varit i kontakt med vården under de senaste 12 månaderna.
Figur 2. Andel med annan fast vårdkontakt av de som varit i kontakt med vården under de senaste 12 månaderna.
I årets mätning svarade cirka 30 procent att de får träffa samma läkare vid sina besök vid vårdcentralen, och även det är en minskning jämfört med 2020.
Minskningen i andelen med fast läkarkontakt kvarstår även när vi tar hänsyn till olika skillnader i populationernas sammansättning, eller bryter ned resultaten på olika grupper av svarande, såsom personer med eller utan långvariga sjukdomar. För att få bättre jämförelser över tid har vi även viktat resultaten på ålder, kön, kommuntyp, utländsk bakgrund och utbildningsnivå (se bilaga 7).
Samtidigt bör resultaten tolkas med försiktighet. Det finns troligen flera faktorer som kan ha påverkat skillnaderna i resultat än de som vi har kunnat kontrollera för. Det är bara personer som haft kontakt med vården under de senaste 12 månaderna som har svarat på enkätfrågorna, och sammansättningen av personer som besökte vården under 2020, när covid-19-pandemin bröt ut, avviker troligen mycket från andra år. Av de som svarade på enkäten 2020 var det till exempel en högre andel som hade flera långvariga sjukdomar jämfört med 2022, och personer med mer komplexa eller långvariga sjukdomar har i högre utsträckning en fast kontakt. Många avstod från att besöka vården under den mer intensiva fasen av pandemin, men personer med fast kontakt var troligen mer benägna att göra vårdbesök jämfört med de utan en fast kontakt.
Uppgifter från SKR, baserat på ett urval av regioner, visar att förstabesöken i primärvården var betydligt färre 2020 än 2019 medan antalet återbesök var på samma nivå de båda åren. Med förstabesök menas en vårdkontakt för ett nytt hälsoproblem, medan återbesök är en vårdkontakt för en person med ett känt hälsoproblem. (SKR 2021). Vidare kan vi i 2022 års undersökning ha fångat personer vars enda kontakt med vården var när de vaccinerat sig mot covid-19, och dessa personer har i lägre utsträckning en fast kontakt.
Fler av de som saknar en fast kontakt ser behov av det
Av de som saknar en fast läkarkontakt, eller inte vet om de har en, svarade 44 procent i enkäten 2022 att de skulle behöva en sådan. Av övriga var 19 procent tveksamma och 37 procent ansåg inte att det behövdes.
Motsvarande följdfråga ställdes till de som saknar en annan fast vårdkontakt i vården, eller svarade att de inte vet. Här svarade 43 procent att de behöver en sådan kontakt, 17 procent att de är tveksamma och 40 procent att behovet inte fanns.
Andelen som anser att de behöver en fast kontakt, men saknar en sådan, har ökat mellan 2022 och 2020. I båda undersökningarna är det upplevda behovet betydligt större bland personer som har en eller flera långvariga sjukdomar. I en tidigare undersökning framkom att drygt åtta av tio personer i befolkningen anser att det är viktigt att få träffa samma person varje gång de besöker en vårdcentral, men bara hälften så många anser att de faktiskt får göra det (Vård- och omsorgsanalys 2020).
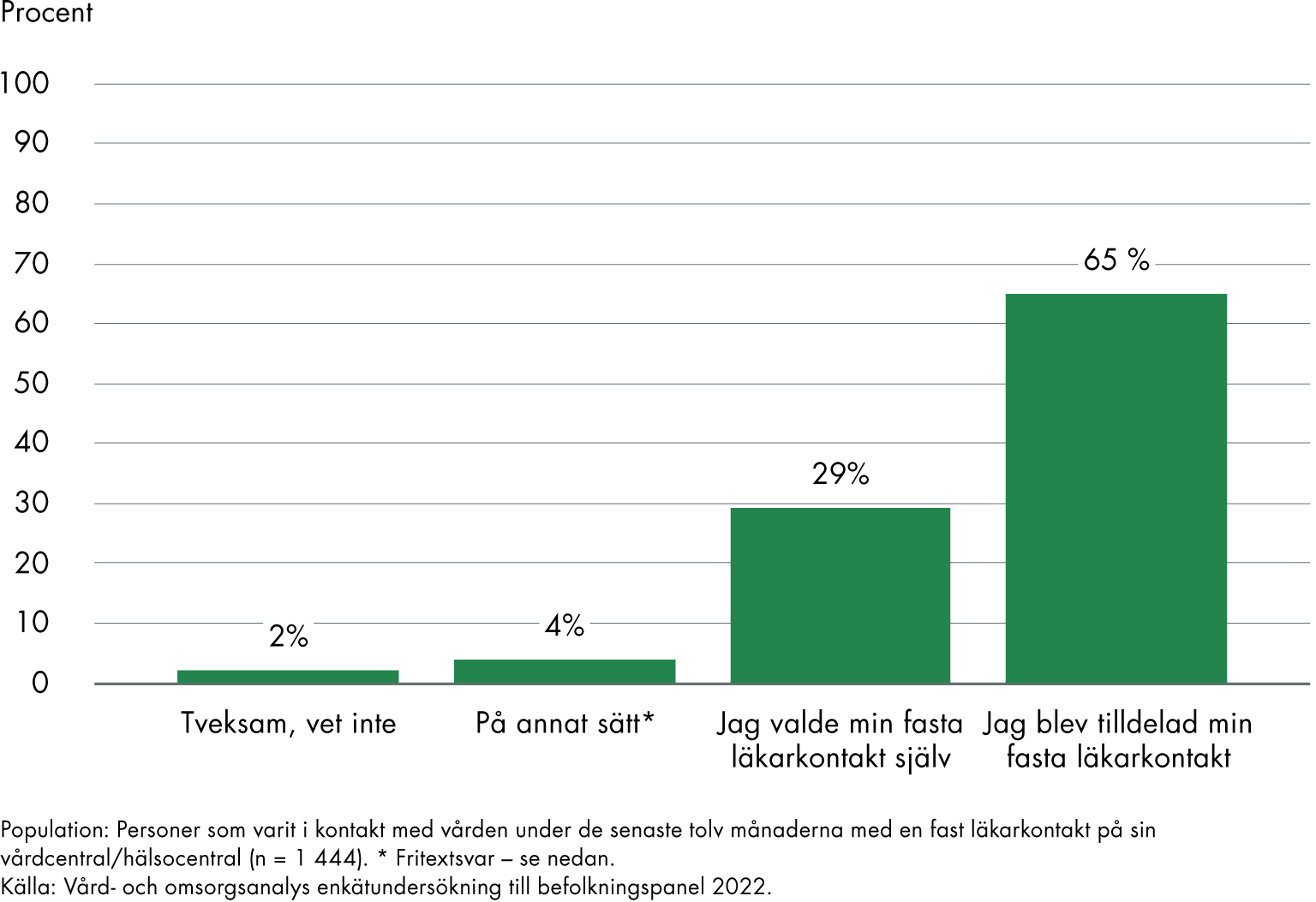
En av tre uppger att de själva valt sin fasta läkarkontakt
Knappt en av tre (29 procent) uppger att de valde sin fasta läkarkontakt själv medan majoriteten (65 procent) blev tilldelade sin läkarkontakt.
En del svarar ”på annat sätt”, och det mest återkommande fritextsvaret är att vårdcentralen har tilldelat och erbjudit personen den fasta läkarkontakten. Ett fåtal svarar att de fått en fast läkarkontakt som de inte vill ha. Det är också relativt många som här anger att de själva gjort ett aktivt val, ibland utifrån rekommendationer från familj eller vänner. En del har fått en ny fast läkarkontakt eftersom den tidigare slutat. Några svarar att annan vårdpersonal som de haft kontakt med hjälpt dem att få en fast läkarkontakt, till exempel deras psykolog eller onkolog.
Figur 3. Svarsfördelning på frågan ”Hur fick du din fasta läkarkontakt?”.
Majoriteten har inte fått information om möjligheten att få en fast kontakt
En majoritet av respondenterna har inte fått information om möjligheten att få en fast kontakt i sina kontakter med vården. Av de som varit i kontakt med vården under det senaste året svarade 28 procent att de fått information om fast läkarkontakt (55 procent har inte fått information och 18 procent är tveksamma), och 15 procent har fått information om fast vårdkontakt (64 procent har inte fått information och cirka 20 procent är tveksamma).
Andelarna är cirka 10 procentenheter lägre 2022 jämfört med 2020.
Patienter lyfter övervägande fördelar med att ha en fast kontakt i vården
Ungefär hälften av alla respondenter (2 600 personer) valde att i fritext svara på frågan ”Ser du några särskilda för- eller nackdelar med att ha en fast kontakt i vården, eller har du andra kommentarer?”
Fritextsvararna skiljer sig delvis åt från respondenterna i stort. Till exempel har fritextfrågan i större utsträckning besvarats av kvinnor, äldre, och personer med längre utbildning. Det är samtidigt en bredd av personer som har lämnat fritextsvar och både personer som har en fast läkarkontakt eller vårdkontakt och de som inte har det.
En övervägande majoritet av de som svarat på frågan ser bara fördelar med fasta kontakter, bland annat att det skapar trygghet, att någon har en helhetsbild och att man som patient slipper upprepa sig. Andra fördelar som nämns är att det upplevs ge en bättre vårdkvalitet och minska risken för medicinska fel samt att det är effektivt och tidsbesparande för både patienter och vården. Ytterligare fördelar enligt svaren handlar om att en fast kontakt underlättar samordningen och hjälper till så att man som patient får rätt hjälp av vårdens olika instanser. Det blir också lättare för patienter att få kontakt med vården och veta vem man kan kontakta.
Personer med svårare sjukdomar eller funktionsnedsättningar samt multisjuka personer lyfter att de har ett särskilt behov av en fast kontakt. Många andra ser fördelar men uppger att de själva inte behöver en fast kontakt, till exempel för att de inte har några svåra hälsoproblem eller besöker vården så pass sällan. En del lyfter att journalanteckningar borde vara tillräckligt kontinuitetsskapande för dem.
Det är betydligt färre som nämner eventuella nackdelar med att ha en fast kontakt i vården. Då handlar det oftast om risken för att få ”fel” fast kontakt, till exempel en läkare som patienten saknar förtroende för eller som personkemin inte fungerar med. Flera personer tar upp vikten av att vårdpersonalen har rätt kompetens, och att den fasta kontakten kanske inte har bäst kompetens för individens problem. Många lyfter också vikten av att kunna byta fast kontakt om den man har inte fungerar. En annan nackdel eller risk som lyfts är att en läkare kan fastna i en initial felbedömning eller feldiagnostisering, och att det då kan vara bra med bedömningar från olika läkare. Nackdelarna handlar också om att det kan bli längre väntetider om den fasta kontakten är upptagen.
I fritextsvaren framkommer också att hög arbetsbelastning i praktiken gör att man inte får det stöd som en fast kontakt bör kunna bidra med. Flera reflekterar om bristande samordning i vården och att det beror på bristen på fasta kontakter men även brister i informationskontinuitet eftersom det saknas en samlad journalföring.
Röster från de som besvarat vår befolkningspanelsenkät:
”Att redan ha etablerat en kontakt, någon som känner mig o vet vad som är normalt för mig o när något är avvikande o bör kollas upp.”
”Ibland är det bra att få ”second opinion” med annan läkare om man inte kommer tillrätta med problemet”
”Jag önskar bara att samtliga vårdinstanser använde samma journalsystem. Det skulle räcka med en samordning av uppgifter.”
”Det är en stor fördel om man, som jag, har ett komplicerat vårdbehov med specialister på olika mottagningar … Behöver man då träffa en ny läkare varje gång man går till vårdcentralen så blir det sällan bra. Det blir ju även omöjligt för de olika specialisterna att ha en öppen dialog med vårdcentralen om mitt tillstånd, ifall det inte finns en fast kontakt att prata med.”
”Fördel: har lättare att sätta sig in i historien Nackdel: kan fördröja kontakt beroende på om kontakten är tillgänglig. Kontakten kan behöva skicka vidare.”
”Perfekt att ha en hub som samordnar kontakter, i mitt fall är en diabetessköterska.”
”Utmärkt med husläkare som har helhetsbild av ens hälsa då jag upplever att kontakten med vårdcentralen då bli kortare, bättre och framförallt mer anpassad utifrån behov.”
”Jag går så sällan till vårdcentralen att det inte spelar någon roll.”
”Svårt att veta när en fast vårdkontakt har etablerats, vem meddelar det till mig? Har jag själv någon talan?”
2.1.2 Enligt IHP-undersökningen hade 33 procent av befolkningen en ordinarie läkarkontakt 2020
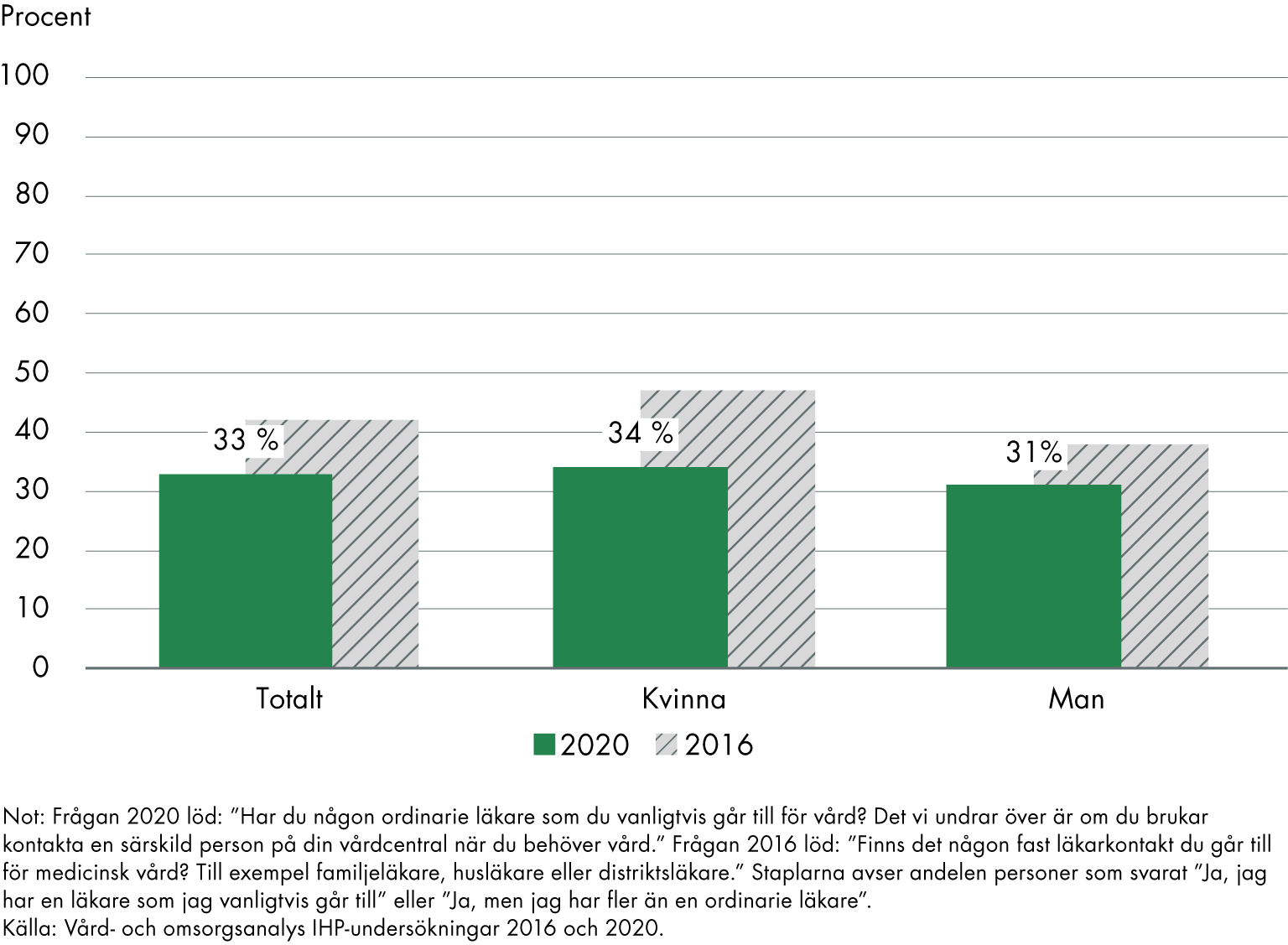
I 2020 års internationella IHP-undersökning till befolkningen (18 år och äldre) svarade 35 procent i Sverige att de har en ordinarie läkare eller sjuksköterska på en vårdcentral som de vanligtvis går till för sin vård. Det är ett lågt resultat jämfört med övriga OECD-länder i undersökningen, där andelen är 80–98 procent (Vård- och omsorgsanalys 2021).
I samma undersökning svarade 33 procent att de har en ordinarie läkarkontakt. Det är den senast tillgängliga uppgiften på befolkningsnivå från IHP-undersökningarna. Enkätfrågan såg inte likadan ut 2016 varför resultaten inte är direkt jämförbara. Även metoden för datainsamling har förändrats (se bilaga 4). Men övergripande pekar resultaten på att andelen med en fast läkarkontakt minskade mellan 2020 och 2016.
Kvinnor har i något högre utsträckning än män en fast läkarkontakt, 34 respektive 31 procent 2020.
Figur 4. Andel i befolkningen (18 år och äldre) som har en ordinarie läkare.
Fler av de som är 65 år och äldre uppger att de har en fast läkarkontakt
Resultat från IHP-undersökningarna 2017 och 2021, som var riktade till personer 65 år och äldre, pekar på att andelen äldre med fast läkarkontakt har ökat.
I Sverige 2021 svarade 66 procent av dem som är 65 år och äldre att de har en fast läkare som de går till för vård. Det är en ökning med 5 procentenheter sedan 2017. Sverige är dock fortsatt det land i jämförelsen där lägst andel svarar att de har en fast läkarkontakt.
Även här kan jämförelserna över tid till viss del ha påverkats av skillnader i metod och genomförande (se bilaga 4) men vi bedömer att IHP-undersökningarna 2017 och 2021 är mer jämförbara över tid än undersökningarna till den vuxna befolkningen.
2.1.3 Nationell patientenkät visar att det stadigt är knappt hälften som träffar samma läkare
I Nationell patientenkät får personer som nyligen besökt en hälso- eller vårdcentral ange om de får träffa samma läkare vid sina besök där. Det är inte ett direkt mått på frågan om man har en fast läkarkontakt men har ett tydligt samband med det (Vård- och omsorgsanalys 2020). Resultat från 2015, 2017, 2019 och 2021 visar att andelen positiva svar är något under 50 procent när vi inkluderar svar från både vuxna och vårdnadshavare. I riket var andelen något högre 2021 jämfört med 2019, och ur det perspektivet tycks utvecklingen gå åt rätt håll. Jämfört med 2015 är dock skillnaden inte lika stor. Se figur 5.
En lägre andel vårdnadshavare anser att deras barn (0–14 år) får träffa samma läkare jämfört med patienter 15 år och äldre som själva svarar på enkäten (cirka 38 procent av vårdnadshavarna och cirka 50 procent av patienterna svarade positivt 2021). Utvecklingen med en högre andel positiva svar är tydligast i svaren från vårdnadshavare.
Det är inga större skillnader mellan kvinnor och män i andelen positiva svar, och utvecklingen följer samma mönster oavsett kön. Män svarar dock i något högre utsträckning positivt på frågan jämfört med kvinnor. Se figur 5.
År 2021 var andelen positiva svar 29–56 procent för olika regioner. I 14 av 21 regioner hade andelen positiva svar ökat sedan 2019 medan de hade minskat i övriga 7 regioner.
Andelen positiva svar är betydligt högre i Nationell patientenkät än i vår befolkningspanelsenkät (se 2.1.1). De är dock riktade till olika populationer; Nationell patientenkät riktar sig enbart till personer som nyligen besökt en hälsocentral eller vårdcentral medan vår befolkningspanelsenkät riktar sig till personer som varit i kontakt med vården under de senaste 12 månaderna.
Figur 5. Andel positiva svar på frågan om man får träffa samma läkare vid sina besök på vårdcentralen.
Omkring tre av fyra personer uppger att de får träffa den läkare de vill
Information om i vilken utsträckning patienter får träffa samma läkare på vårdcentralen kan ge en indikation om utvecklingen i andelen personer med fast läkarkontakt. Samtidigt är det inte säkert att de som träffar samma läkare ser denne som sin fasta läkarkontakt. I Nationell patientenkät framkommer att cirka tre av fyra får träffa den läkare de vill. För patienter som själva svarat på enkäten är det inga större skillnader över tid, men fler vårdnadshavare än tidigare anser att deras barn får träffa den läkare hen vill.
En lägre andel får träffa samma sjuksköterska än läkare, men fler anser att de får träffa den sjuksköterska som de vill
I Nationell patientenkät ställs även frågan om patienter anser att de får träffa samma sjuksköterska på vårdcentralen. Andelen som anser att de får göra det är lägre än andelen som anser att de får träffa samma läkare. Samtidigt är det en högre andel som svarar att de får träffa den sjuksköterska som de vill, jämfört med andelen som anser att de får träffa den önskade läkaren.
2.1.4 Många personer med relativt stora vårdbehov saknar fast läkarkontakt
Även andra patientundersökningar som vi tagit del av visar att många saknar en fast läkarkontakt eller vårdkontakt. I exemplen nedan framkommer den bristen bland mycket äldre personer och personer med sällsynta diagnoser – grupper som sannolikt har ett särskilt stort behov av detta.
Stor intervjustudie med personer i 90-årsåldern i Region Jönköpings län
Pensionärsorganisationer i Region Jönköpings län genomförde hösten 2021 en intervjustudie med drygt 200 personer i 90-årsåldern (PRO m.fl. 2022). Syftet var att få kunskap om gruppens levnadsvillkor, behov och åsikter.
”Här finns en stor förbättringspotential. Det är rimligt att så gott som alla 90-åringar har en fast vårdkontakt på vårdcentralen som är lätt att kontakta och en ”egen läkare” med god kontinuitet. Alla har utan tvekan ett stort behov av detta!”
(PRO m.fl. 2022)
I intervjuerna fick personerna svara på frågan ”Har du en ’egen’ läkare som du får komma till när du besöker vårdcentralen?”. Totalt 54 procent svarade att de har en ”egen läkare” som de ”alltid” eller ”ofta” får komma till. En annan fråga var ”Har du en s.k. fast vårdkontakt (t.ex. en sjuksköterska) på vårdcentralen som du kan ringa på ett direktnummer vid hälsoproblem, tidsbeställning eller när du har frågor?”, och 17 procent svarade att de har det.
Riksförbundet Sällsynta diagnosers medlemsundersökning
Riksförbundet Sällsynta diagnoser genomförde i slutet av 2021 en enkätundersökning bland sina medlemmar (Riksförbundet Sällsynta diagnoser 2022). Enkäten besvarades av 1 483 personer vilket motsvarar en svarsfrekvens på 17 procent. I resultaten framkommer att 64 procent av de svarande har en eller flera fasta vårdkontakter (21 procent uppgav att de har en och 43 procent att de har flera). Endast 6 procent svarade att de inte har en fast vårdkontakt men att de inte heller ser ett behov av det.
Av dem med fasta vårdkontakter angav majoriteten, 74 procent, att de har en fast läkarkontakt inom specialistvården eller på sjukhus och 43 procent att de har en fast läkare i primärvården. Sett till samtliga svarspersoner innebär det att enbart 27 procent har en fast läkarkontakt i primärvården.
Det är vanligast att en läkare är den fasta vårdkontakten, men många angav även andra yrkeskategorier: 25 procent angav att de har en fast sjuksköterska i specialistvården eller på sjukhus och 12 procent att de har en fast sjuksköterska i primärvården. Andra som nämndes var fysioterapeut (34 procent), kurator (11 procent), psykolog (10 procent) och annan yrkeskategori (13 procent). I kommentarerna till ”annan yrkeskategori” framkom till exempel arbetsterapeut, dietist, logoped eller tandläkare.
I undersökningen framkom även att många (28 procent) inte upplever att vårdkontakten hjälper dem i kontakterna med vården samt med att samordna vårdens insatser. Totalt 35 procent svarade att deras fasta vårdkontakt är en hjälp i det avseendet (av övriga svarade 27 procent ”vet ej”, 9 procent svarade ”ej relevant” och 1 procent ”vill inte ange”).
2.2 Mål 1: Ur ett verksamhetsperspektiv är målet uppfyllt
Mål 1: Andelen i befolkningen som har en namngiven fast läkarkontakt i primärvård ska utgöra minst 55 procent.
Vi har kartlagt målet ur ett verksamhetsperspektiv genom enkäter till vårdcentralschefer och primärvårdsläkare. Detta är de viktigaste resultaten:
- Enligt chefer för vårdcentraler är målet om 55 procent med en fast läkarkontakt uppfyllt på nationell nivå. Oftast är det också den bilden som framkommer i regioners olika listningssystem.
- I IHP-undersökningen till primärvårdsläkare 2022 framkommer också att majoriteten har en personlig lista med invånare som de är fast läkarkontakt för. Samma undersökning visar att det är en stor variation i hur många personer en primärvårdsläkare har på sin lista, men fyra av tio anser inte att de kan uppfylla rollen som fast läkarkontakt för sina listade patienter.
2.2.1 Enligt vårdcentralschefer har mer än 55 procent en fast läkarkontakt
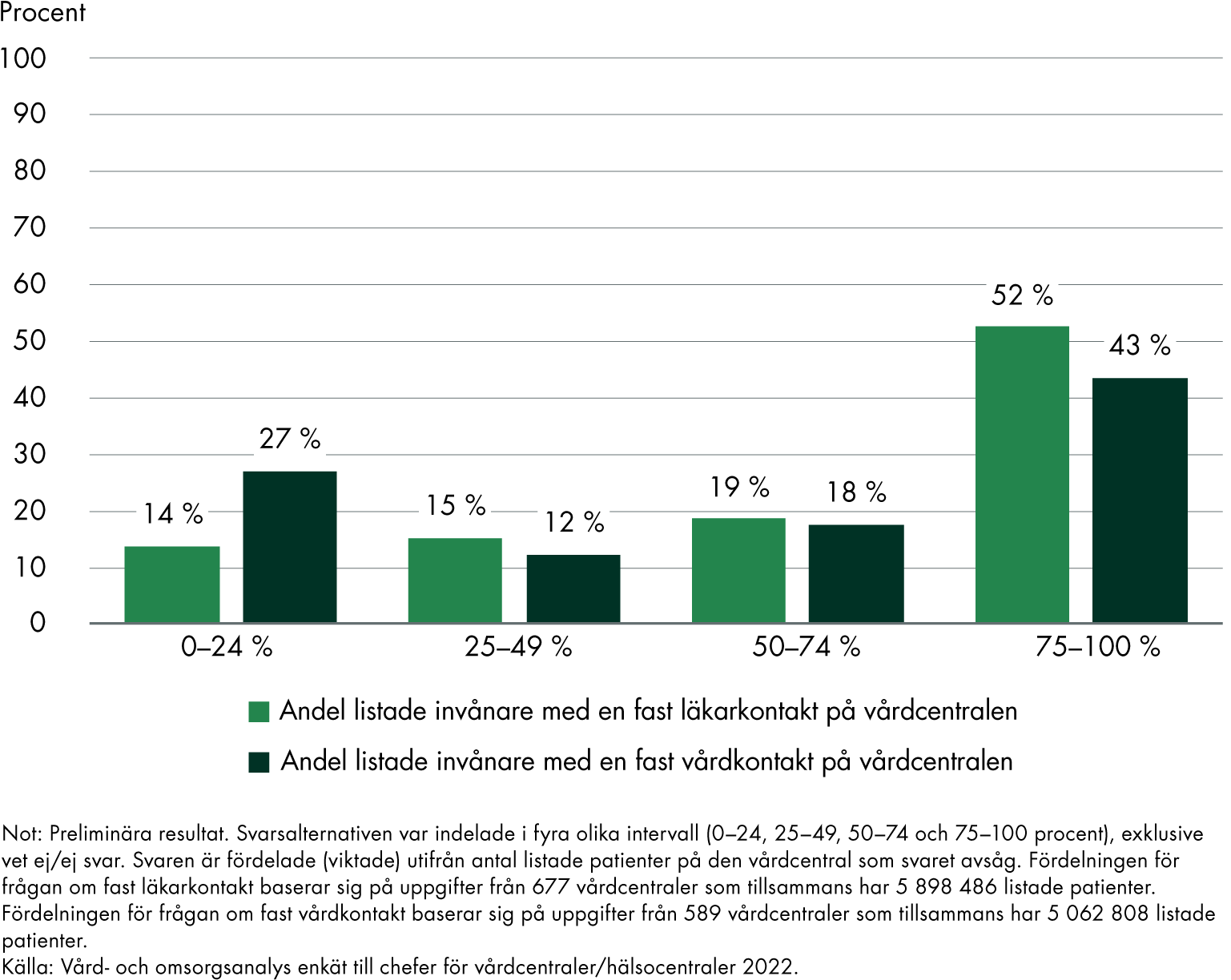
En preliminär analys av vår enkätundersökning till chefer för vårdcentraler i Sverige (se bilaga 6) visar att de flesta uppger att individerna som är listade på deras vårdcentral har en fast läkarkontakt, se figur 6.
I fritextkommentarerna till frågan anges bland annat att vårdcentralen fördelar patienterna på sina läkare baserat på patienters födelsedatum, att även hyrläkare kan vara patienters fasta läkarkontakt och att många patienter kan vara listade på varje läkare.
Enligt cheferna har de flesta patienter även en fast vårdkontakt, även om andelen är lägre än för fast läkarkontakt. I fritextkommentarerna lyfter flera chefer att de bara listar patienter på läkare, eller att det inte går att följa upp antalet patienter med en fast vårdkontakt. Flera nämner att till exempel KOL‑, diabetes- eller äldresjuksköterskor är patienters fasta vårdkontakt, samtidigt som många tycks likställa den fasta läkarkontakten med begreppet fast vårdkontakt.
Chefer för vårdcentraler i storstadskommuner svarar i betydligt högre utsträckning att ”75–100 procent” av individerna som är listade vid deras vårdcentral har en fast läkarkontakt eller fast vårdkontakt, jämfört med chefer för vårdcentraler belägna i andra kommuntyper. Chefer för vårdcentraler i avlägset belägna landsbygdskommuner anger i lägst utsträckning det svarsalternativet.
Figur 6. Andel individer med fast kontakt på vårdcentraler.
2.2.2 Bristande förutsättningar för primärvårdsläkare att uppfylla rollen som fast läkarkontakt (IHP)
Våren 2022 genomfördes IHP-undersökningen till läkare i primärvården. Fördjupade resultat från den undersökningen kommer att redovisas i mars 2023. I detta avsnitt redovisar vi resultat för ett antal Sverige-specifika frågor. Uppgifterna om läkarnas specialiseringsgrad är från 2020 vilket innebär att en viss andel av ST-läkarna hade hunnit bli färdiga specialister när de besvarade vår enkät. Vi har inte kunnat justera för det i våra analyser, se bilaga 5.
Majoriteten av primärvårdsläkarna anger att de har en personlig lista med invånare som de är fast läkarkontakt för
Totalt 70 procent av primärvårdsläkarna uppger att de har en personlig lista med invånare som de är fast läkarkontakt för. Andelen är något högre bland specialistläkare än ST-läkare (73 respektive 67 procent). Läkare som arbetar mindre än halvtid har i mindre utsträckning en sådan personlig lista (39 procent).
Stor variation i antalet invånare på primärvårdsläkares lista
Det finns relativt stora variationer i antalet invånare som primärvårdsläkarna ansvarar för utifrån sin lista. Totalt 28 procent anger svarsalternativet ”1 500–1 999” personer. Av svaren framkommer även att 45 procent av läkarna ansvarar för mer än 1 500 personer och att 27 procent har färre än 1 000 patienter på sin lista.
Antalet beror bland annat på tjänstgöringsgrad och om de är färdiga specialister eller inte. Läkare som tjänstgör heltid och som är färdiga specialister ansvarar för fler patienter.
Socialstyrelsen har nyligen tagit fram en rekommendation för hur många patienter som en specialistläkare kontra ST-läkare i primärvården bör ha (Socialstyrelsen 2022b). Det nationella riktvärdet anges till 1 100 invånare per heltidsarbetande specialist och 550 per heltidsarbetande ST-läkare i allmänmedicin (som är i mitten av sin specialistutbildning). Svarsintervallen i vår undersökning var inte anpassade till dessa riktvärden, men vi ser att majoriteten av läkarna ansvarar för betydligt fler invånare än så. I genomsnitt (utan hänsyn till tjänstgöringsgrad) uppger hela 84 procent av specialistläkarna att de ansvarar för fler än 1 000 invånare och 90 procent av ST-läkarna att de ansvarar för fler än 500 invånare.
Många anser inte att de kan uppfylla rollen som fast läkarkontakt för sina listade patienter
Omkring fyra av tio primärvårdsläkare instämmer inte alls eller i liten utsträckning i att de utifrån rollen som fast läkarkontakt har möjlighet att ansvara för vården för sina listade patienter.
Läkare som arbetar heltid instämmer i något högre grad att de kan göra det jämfört med deltidsläkare. Däremot är det ingen större skillnad i svaren mellan ST-läkare och specialistläkare.
Antalet personer som läkaren ansvarar för påverkar också möjligheten att uppfylla rollen som fast läkarkontakt. För läkare med fler än 2 000 listade personer är det en majoritet (67 procent) som inte instämmer i att de kan uppfylla rollen.
I enkätundersökningen beskrevs rollen som fast läkarkontakt enligt följande:
”En fast läkarkontakt ska bland annat ansvara för att patienten undersöks och om möjligt får diagnos och vård. I ansvaret ingår också att vägleda patienten i kontakterna med övrig hälso- och sjukvård och att samordna de åtgärder som vidtas. Läkaren ska informera patienten om dennes hälsotillstånd och behandlingsalternativ och se till att patienten har möjlighet att samråda om och påverka vården och behandlingen.”
Frågan som läkarna svarade på var: I vilken utsträckning instämmer du i att du har möjlighet att på detta sätt ansvara för vården av de patienter som är listade på dig?
Med svarsalternativen: Instämmer inte alls, Instämmer i liten utsträckning, Instämmer i stor utsträckning och Instämmer helt.
2.2.3 Läkarförbundets enkät till primärvårdsläkare 2020
Även Läkarförbundet har genomfört enkäter till primärvårdsläkare. År 2020 instämde 42 procent av läkarna helt eller i stor utsträckning i påståendet att patienterna får träffa samma läkare vid besök på deras vårdcentral. År 2015 var resultatet 41 procent, men då var det en högre andel som instämde helt (SLF 2021).
2.2.4 Det saknas registerdata över andelen personer i befolkningen som är listade på en fast läkarkontakt
I dagsläget kan vi inte på nationell nivå följa andelen patienter som är listade på en fast läkarkontakt genom nationella registerdata.
Socialstyrelsen har tidigare bedömt att det för omkring en tredjedel av regionerna fanns möjlighet att få in förhållandevis tillförlitliga uppgifter om andelen invånare som är listade på en namngiven läkare (Socialstyrelsen 2020). I regionernas skriftliga redovisningar om insatser i omställningen till en god och nära vård framkommer också att flera har uppgifter om andelen invånare som är listade på en fast läkarkontakt. Variationen är dock stor mellan dessa regioner, vilket troligen beror på att de har olika definitioner och sätt att beräkna måttet samt skillnader i förutsättningar och arbetssätt.
Primärvårdskvalitet har utvecklat två indikatorer om fast läkarkontakt med tillhörande definitioner: ”Ko12: Andel med fast läkarkontakt” och ”Ko13: andel som haft >65 procent av läkarkontakterna hos sin fasta läkarkontakt” (se bilaga 2). Än så länge är det bara ett fåtal regioner som registrerar och följer upp de måtten och även mellan de regionerna skiljer sig andelarna väldigt mycket åt.
Vilken typ av läkare man kan lista sig på varierar också. Socialstyrelsen har tidigare undersökt regionernas förfrågningsunderlag till vårdcentralerna i frågan om vem som får vara fast läkarkontakt. Då framkom att en del regioner angav att den fasta läkarkontakten ska ha specialistkompetens, exempelvis i allmänmedicin, geriatrik, eller barn- och ungdomsmedicin, medan vissa även inkluderade läkare under specialiseringstjänstgöring i allmänmedicin. (Socialstyrelsen 2020). Detta påverkar också hur stor andel av personerna som enligt måttet har en fast läkarkontakt.
2.3 Mål 2: 20-procentiga förbättringar i kontinuitetsindex har inte uppnåtts
Mål 2: En 20-procentig ökning av kontinuitetsindex till läkare samt kontinuitetsindex för patientens totala kontakter ska ha skett i primärvården i regionen.
Vi har kartlagt utvecklingen av kontinuitetsindex genom att analysera besöksdata från vårdcentraler som inkluderar drygt 80 procent av befolkningen (se bilaga 1). Detta är de viktigaste resultaten:
- Målet om en 20-procentig ökning av kontinuitetsindex till läkare och kontinuitetsindex för patientens totala kontakter har inte uppnåtts.
- I dagsläget finns det inget sätt att mäta ett samlat kontinuitetsindex för patienters totala kontakter. Däremot finns kontinuitetsindex beräknat för läkarbesök och för sjuksköterskebesök.
- På nationell nivå ser vi ingen tydlig förbättring oavsett mått. Resultaten är relativt stabila men försämrades mellan juni 2021 och juni 2022.
- Patienter med kroniska sjukdomar har högre kontinuitetsindex än andra men könsskillnaderna i kontinuitetsindex är mycket små.
2.3.1 Om kontinuitetsindex
Kontinuitetsindex är ett internationellt index, COC (continuity of care), som beräknas för patienter som har gjort tre eller fler besök under de senaste 18 månaderna, på den vårdcentral som de är listade på. Indexvärdena varierar från 0 till 1. Om patienterna fått träffa samma person varje gång blir indexvärdet 1. Indexvärdet blir lägre och varierar beroende på hur många olika personer patienten har träffat och hur stor andel av besöken som gjorts hos den person som patienten har träffat oftast. De COC som vi redovisar i våra analyser utgörs av medelvärdet av samtliga patienters COC.
Det finns inget samlat kontinuitetsindex för patienters totala kontakter. Däremot finns kontinuitetsindex beräknat för läkarbesök och för sjuksköterskebesök. För patienter med kronisk sjukdom beräknas även kontinuitetsindex för besök till andra yrkeskategorier.
Flera faktorer påverkar värdet på kontinuitetsindex. Små vårdcentraler tenderar att få högre index än stora, i och med att personalstyrkan är mindre. Andra faktorer som kan påverka är personalomsättning och antal utbildningsläkare samt hur man organiserat arbetet på vårdcentralen och i vilken utsträckning man anlitar hyrpersonal. Kontinuitetsindex kan minska om vårdcentralen tar in vikarier eller har brist på planerade tider, vilket ökar antalet oplanerade eller akuta besök till någon annan än den ordinarie vårdkontakten. Kontinuitetsindex kan också minska om korta väntetider prioriteras framför kontinuitet. Om läkaren som patienten brukar gå till är upptagen och patienten i stället bokas in till en läkare med kortare väntetider försämras alltså kontinuitetsindex, medan tillgängligheten mätt i kortare väntetider förbättras.
Kontinuitetsindex används inom Primärvårdskvalitet, ett nationellt system för kvalitetsindikatorer och tekniska lösningar för automatisk datahämtning (se SKR 2022 för mer detaljerad information om indikatorerna).
2.3.2 Underlaget vi analyserat täcker omkring 83 procent av befolkningen
Majoriteten av alla regioner och vårdcentraler är i dag anslutna till Primärvårdskvalitet. Primärvårdskvalitet består av ett antal kvalitetsindikatorer som syftar till att stödja förbättringsarbete, däribland kontinuitetsindex. Indikatorerna tas fram tillsammans med primärvårdens professioner utifrån vetenskaplig evidens och nationella riktlinjer. De beräknas automatiskt utifrån data i befintliga källor, till exempel journaldata eller patientadministrativa system.
Huvudmän (regioner eller privata vårdgivare) som vill använda Primärvårdskvalitet behöver en teknisk lösning för att hämta in, beräkna och visualisera data. Varje huvudman väljer själv en lösning, antingen genom befintliga system eller genom att anlita ett företag som kan hämta uppgifter ur journaler och andra källor. De flesta vårdcentraler och regioner använder företaget Medraves installationer och beräknar Primärvårdskvalitets indikatorer för alla sina invånare.
I dagsläget finns inte nationellt tillgängliga uppgifter eller redovisade resultat för indikatorerna från Primärvårdskvalitet. Medrave har därför på vårt uppdrag bistått med utdata. Det underlaget täcker omkring 83 procent av befolkningen i Sverige (se bilaga 1).
Resultat beräknas även på historisk data när nya indikatorer tillkommer eller när nya vårdcentraler installerar Medrave. För vårdcentraler som till exempel tillkom 2022 har alltså beräkningen gjorts tillbaks till 2019.
2.3.3 Inga tydliga förbättringar i kontinuitetsindex över tid
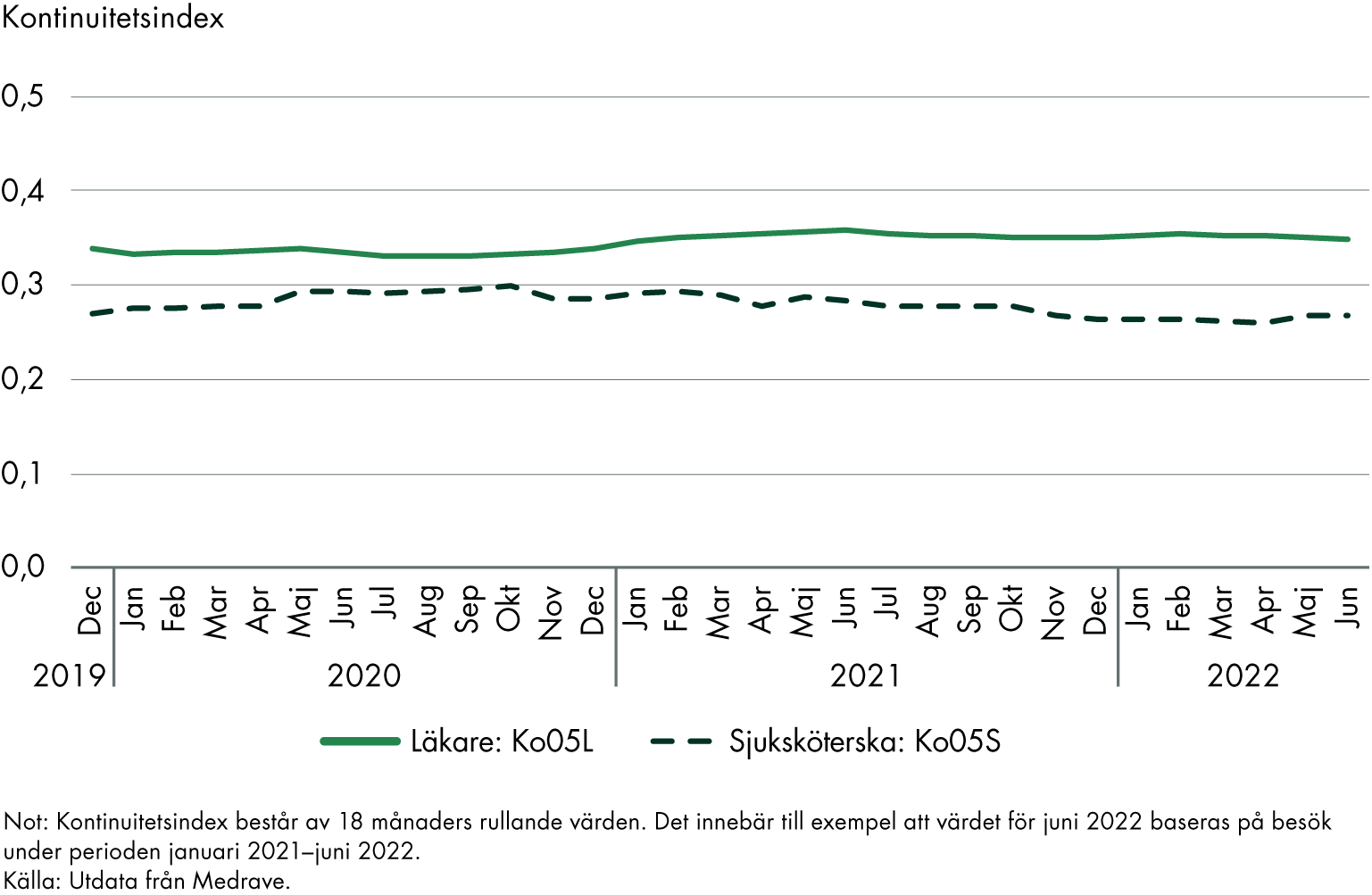
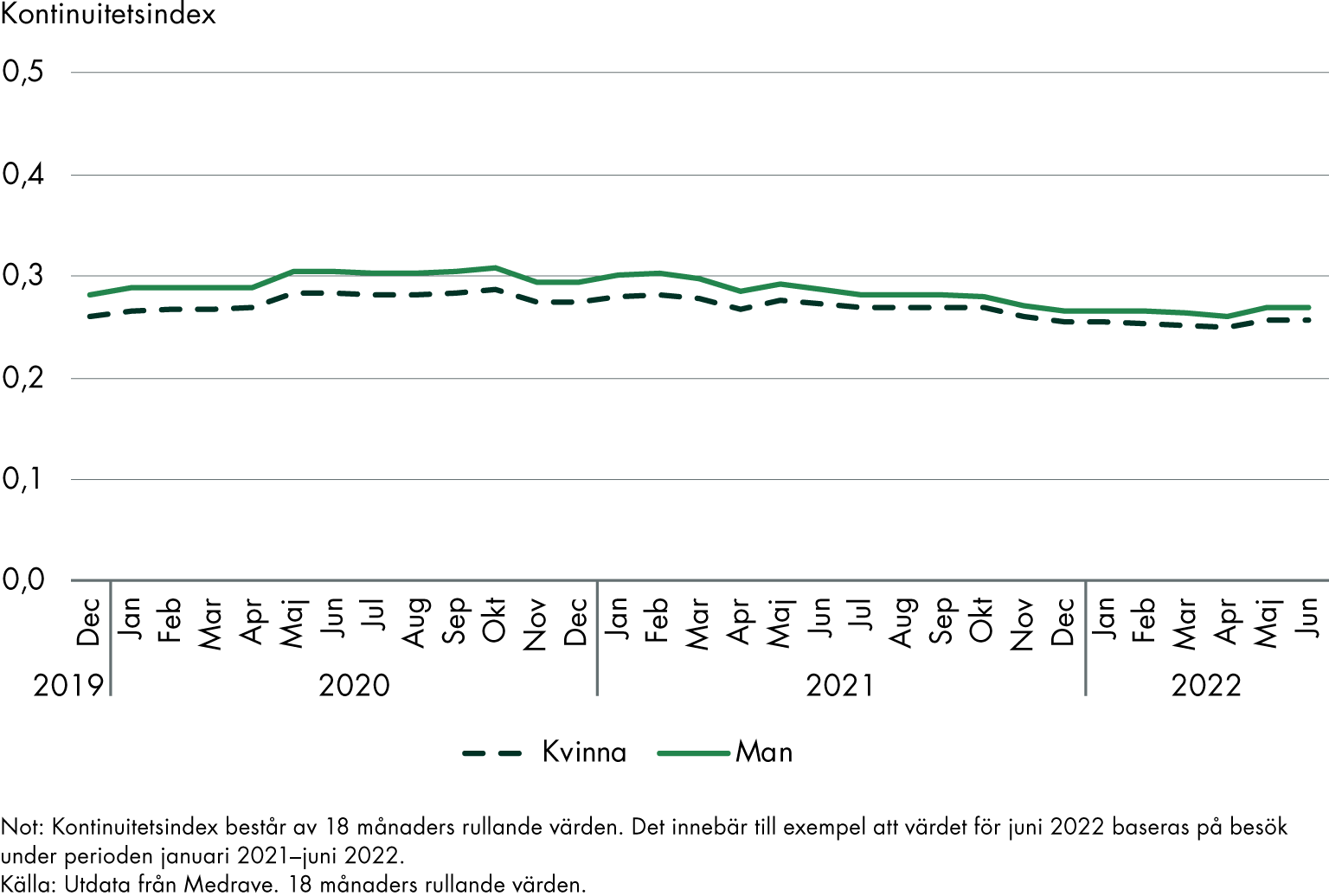
Kontinuitetsindex ligger relativt stabilt över den studerade perioden, både på riksnivå och på regionnivå. Perioden har för vårdcentralernas del dominerats av pandemin, men kontinuiteten mätt enligt kontinuitetsindex tycks inte ha påverkats nämnvärt av det.
För läkarbesök förbättrades kontinuitetsindex något 2021 och 2022 jämfört med 2020. Förbättringen motsvarade 4 procent vid en jämförelse av resultaten för juni 2022 och juni 2020. Däremot har förbättringen avtagit över tid. Mellan juni 2021 och juni 2022 försämrades resultaten med 2 procent.
Kontinuitetsindex är lägre för sjuksköterskebesök jämfört med läkarbesök. Kontinuiteten över tid minskar också på ett tydligare sätt än för läkarbesök. Se figur 7 och 8.
Figur 7. Kontinuitetsindex i riket för alla patienter: läkare (Ko05L) och sjuksköterska (Ko05S).
Målet om en 20-procentig ökning i kontinuitetsindex inte är uppnått
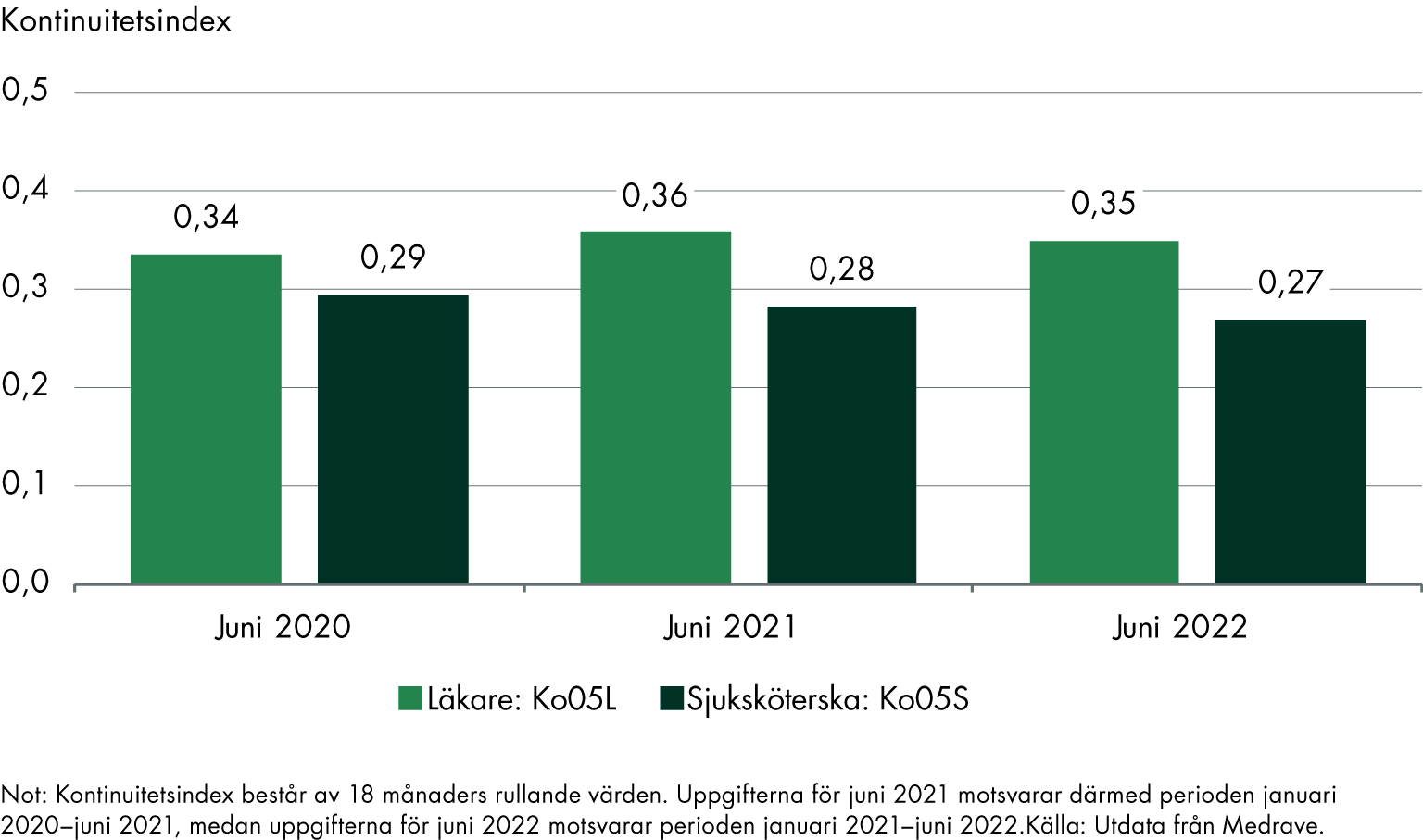
I juni 2021 var indexvärdet 0,36 i riket, och en 20-procentig förbättring för läkare (Ko05L) skulle innebära cirka 0,43 i juni 2022. Men den senast tillgängliga uppgiften ligger på 0,35. Det motsvarar i stället en försämring med 2 procent under den perioden. Eftersom kontinuitetsindex består av 18 månaders rullande värden motsvarar uppgifterna för juni 2021 perioden januari 2020–juni 2021, medan uppgifterna för juni 2022 motsvarar perioden januari 2021–juni 2022.
För sjuksköterskor (Ko05S) var indexvärdet 0,28 i juni 2021, och en 20-procentig förbättring skulle innebära 0,34 i juni 2022. Men den senaste tillgängliga uppgiften är 0,27. Även här har resultaten på nationell nivå alltså försämrats, med 5 procent under perioden.
Figur 8. Kontinuitetsindex i riket för alla patienter: läkare (Ko05L) och sjuksköterska (Ko05S), uttag juni respektive år.
2.3.4 Stora skillnader i kontinuitetsindex mellan regioner
Figur 9 visar att det är relativt stora skillnader i värdet på kontinuitetsindex mellan regioner. För läkare har Region Stockholm högst värde, och regionen har även bland de högsta värdena på kontinuitetsindex till sjuksköterskor. Region Örebro har lägst kontinuitetsindex till läkare av alla regioner men ligger samtidigt bland dem med högst värde för sjuksköterskor. Region Skåne har i stället bland de högsta kontinuitetsindexvärdena till läkare, men bland de lägsta för sjuksköterskor. Se även tabell 1.
Samtidigt behöver jämförelser mellan regioner ske med försiktighet. Resultaten påverkas bland annat av hur vården är organiserad och av patientpopulationerna som kan skilja sig åt. Dessutom kan det finnas olika traditioner när det gäller att registrera diagnoskoder eller olika praxis i besöksregistreringar som kan bero på skillnader i ersättningsmodeller. Vi har inte fördjupat oss i varför värdena på kontinuitetsindex ligger på vissa nivåer eller förändras.
Figur 9. Kontinuitetsindex för alla patienter: läkare (Ko05L). Riket och regioner.
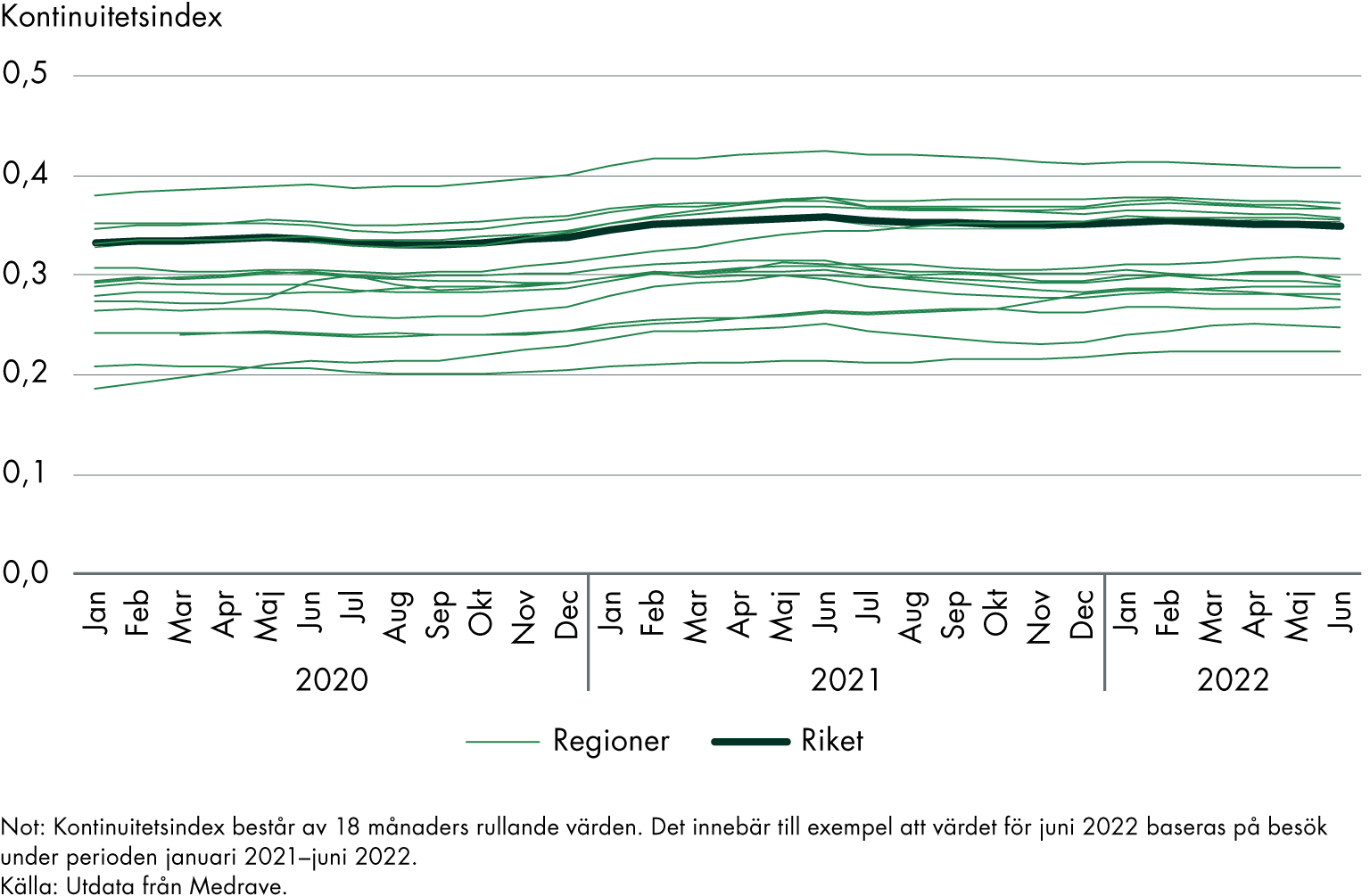
Kontinuitetsindex är relativt stabilt men har försämrats i majoriteten av regionerna
Över tid ligger regionerna relativt stabilt i sina kontinuitetsindex, men de flesta försämrade sina resultat mellan juni 2021 och juni 2022.
Kontinuitetsindex till läkare minskade med i genomsnitt 2 procent i riket under denna period. Värdet ökade i fem av de inkluderade regionerna men minskade i övriga tolv. Region Dalarna hade den tydligaste förbättringen med 10 procent (indexvärdet är dock fortfarande lägre än genomsnittet i riket) medan den tydligaste försämringen, också 10 procent, var i Region Sörmland.
Kontinuitetsindex till sjuksköterskor minskade också under samma period, med 5 procent i riket. Även här skiljer sig utvecklingen åt mellan olika regioner. I sju regioner förbättrades resultatet medan det försämrades i övriga tio regioner. Region Dalarna hade även här den tydligaste förbättringen (+ 9 procent), men indexvärdet är ändå lägre än genomsnittet i riket. Region Norrbotten hade den tydligaste försämringen (- 22 procent).
Tabell 1. Kontinuitetsindex för alla patienter: läkare (Ko05L) och sjuksköterska (Ko05S). För regioner och riket.
| Kontinuitetsindex till läkare (indexvärde 30 juni 2022) |
Procentuell förändring juni 2021-juni 2022 | Kontinuitetsindex till sjuksköterska (indexvärde 30 juni 2022) |
Procentuell förändring juni 2021-juni 2022 | |
|---|---|---|---|---|
| Dalarna | 0,29 | 10% | 0,17 | 9% |
| Örebro | 0,22 | 4% | 0,37 | 2% |
| Kronoberg | 0,36 | 3% | 0,25 | -5% |
| Blekinge | 0,27 | 2% | 0,29 | 1% |
| Jämtland | 0,32 | 2% | 0,37 | -1% |
| Västra Götaland | 0,37 | -1% | 0,27 | -4% |
| Kalmar | 0,35 | -1% | 0,34 | -4% |
| Gotland | 0,25 | -1% | 0,30 | 0% |
| Västmanland | 0,37 | -2% | 0,40 | 7% |
| Jönköping | 0,37 | -3% | 0,33 | -5% |
| Norrbotten | 0,29 | -3% | 0,18 | -22% |
| Västernorrland | 0,30 | -3% | 0,40 | 7% |
| Stockholm | 0,41 | -4% | 0,37 | -2% |
| Skåne | 0,36 | -4% | 0,17 | -7% |
| Värmland | 0,28 | -5% | 0,28 | 2% |
| Gävleborg | 0,29 | -7% | 0,21 | -10% |
| Sörmland | 0,28 | -10% | 0,34 | 8% |
| Riket | 0,35 | -2% | 0,27 | -5% |
Not: Sorterad på kolumnen med procentuell förändring för kontinuitetsindex till läkare (Ko05L). Halland och Västerbotten har inte Medrave. Östergötland och Uppsala inkluderas inte pga. låg täckningsgrad (< 20 procent). Observera att Stockholm har en täckningsgrad på 86 procent, Skåne 89 procent och Västra Götaland 99 procent. Resterande inkluderade regioner har en täckningsgrad på 100 procent. Kontinuitetsindex består av 18 månaders rullande värden. Uppgifterna för juni 2021 motsvarar därmed perioden januari 2020–juni 2021, medan uppgifterna för juni 2022 motsvarar perioden januari 2021–juni 2022.
Källa: Utdata från Medrave.
2.3.5 Kontinuitetsindex varierar mellan olika yrkeskategorier
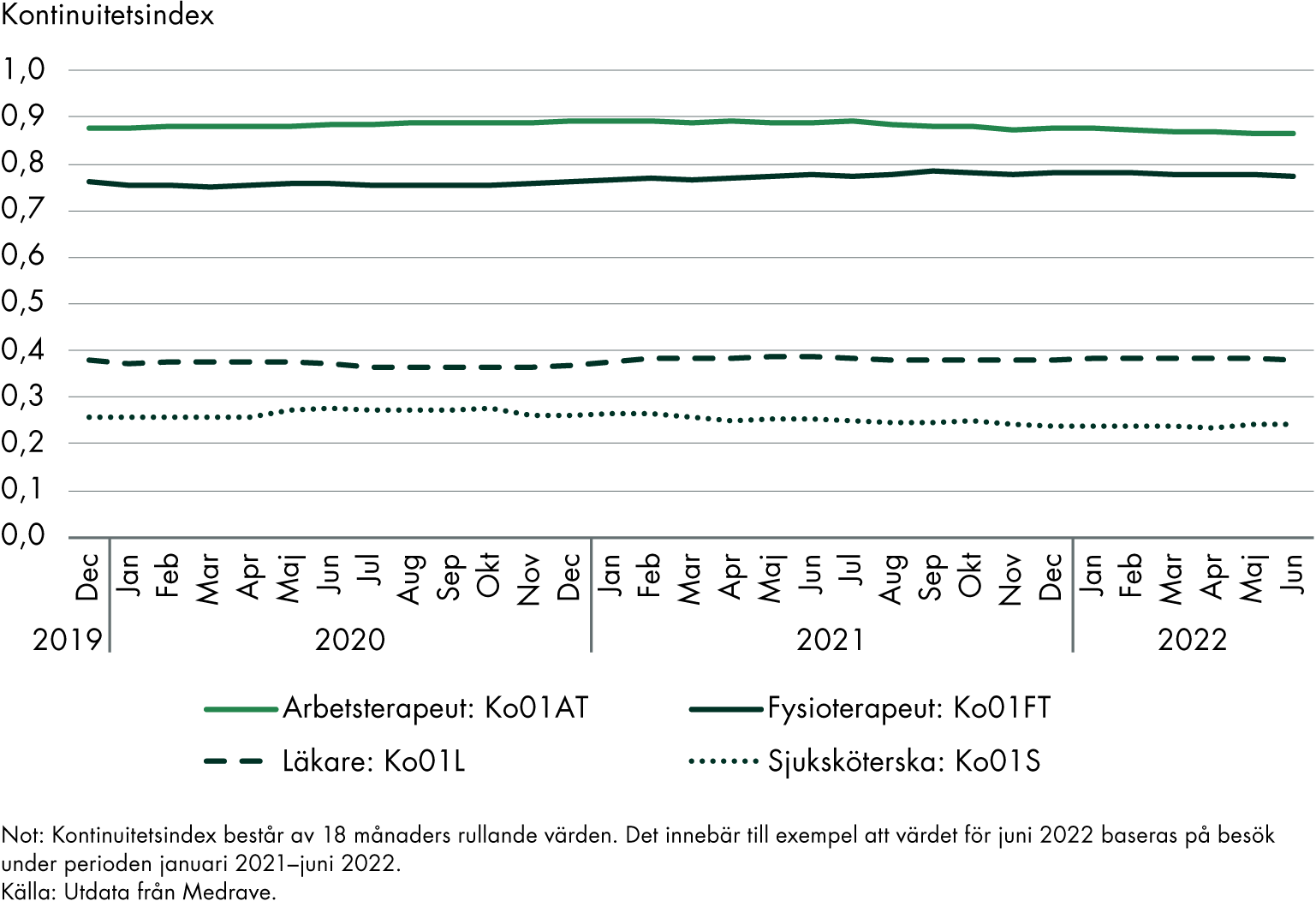
I dagsläget finns det inget sätt att mäta kontinuitetsindex samlat för patienters totala kontakter. Däremot finns kontinuitetsindex beräknat för läkarbesök och för sjuksköterskebesök. För patienter med kronisk sjukdom beräknas även index för besök till andra yrkeskategorier.
I figur 10 jämförs kontinuitetsindex för fyra olika yrkeskategorier. Av dessa är kontinuiteten högst för besök till arbetsterapeuter, men kontinuiteten till fysioterapeuter ligger också högt jämfört med läkar- och sjuksköterskebesök. Anledningen är troligen att det finns relativt få arbetsterapeuter och fysioterapeuter per vårdcentral, och fler läkare och sjuksköterskor. Om det till exempel bara finns en arbetsterapeut vid en vårdcentral kommer kontinuitetsindex för de besöken att ligga på 1 för vårdcentralens listade patienter.
Inte heller i dessa kontinuitetsindex kan vi se någon tydlig förbättring i riket, utan samtliga indexvärden minskade snarare något mellan juni 2022 och juni 2020.
Figur 10. Kontinuitetsindex för patienter med kronisk sjukdom: olika yrkeskategorier på vårdcentral.
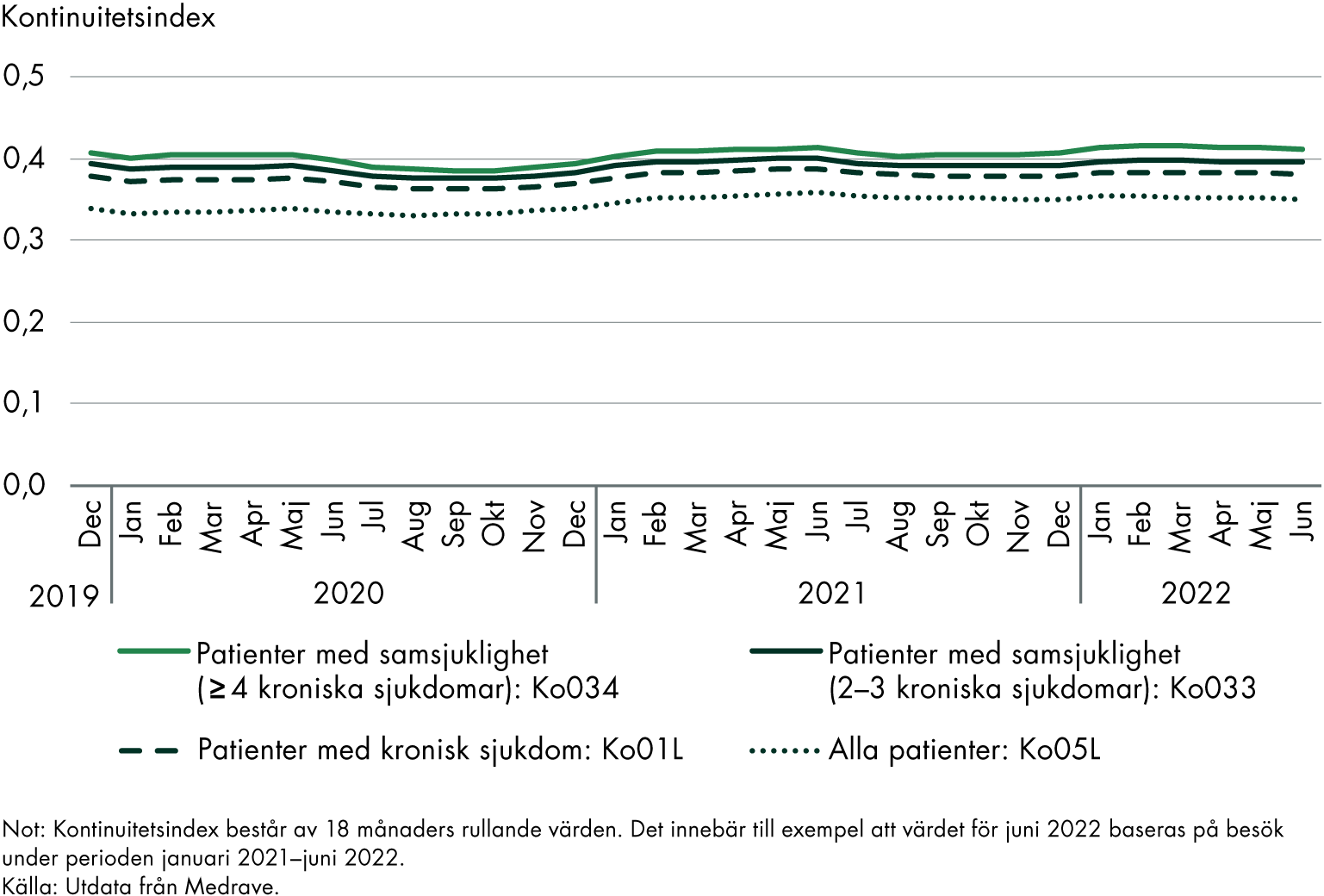
2.3.6 Patienter med kroniska sjukdomar och samsjuklighet har högre kontinuitetsindex än andra
Kontinuitetsindex är högre för patienter med kroniska sjukdomar, och patienter med samsjuklighet (fyra eller fler kroniska sjukdomar) har högst uppmätt kontinuitet.
Figur 11. Kontinuitetsindex för olika patientgrupper: läkare. Riket.
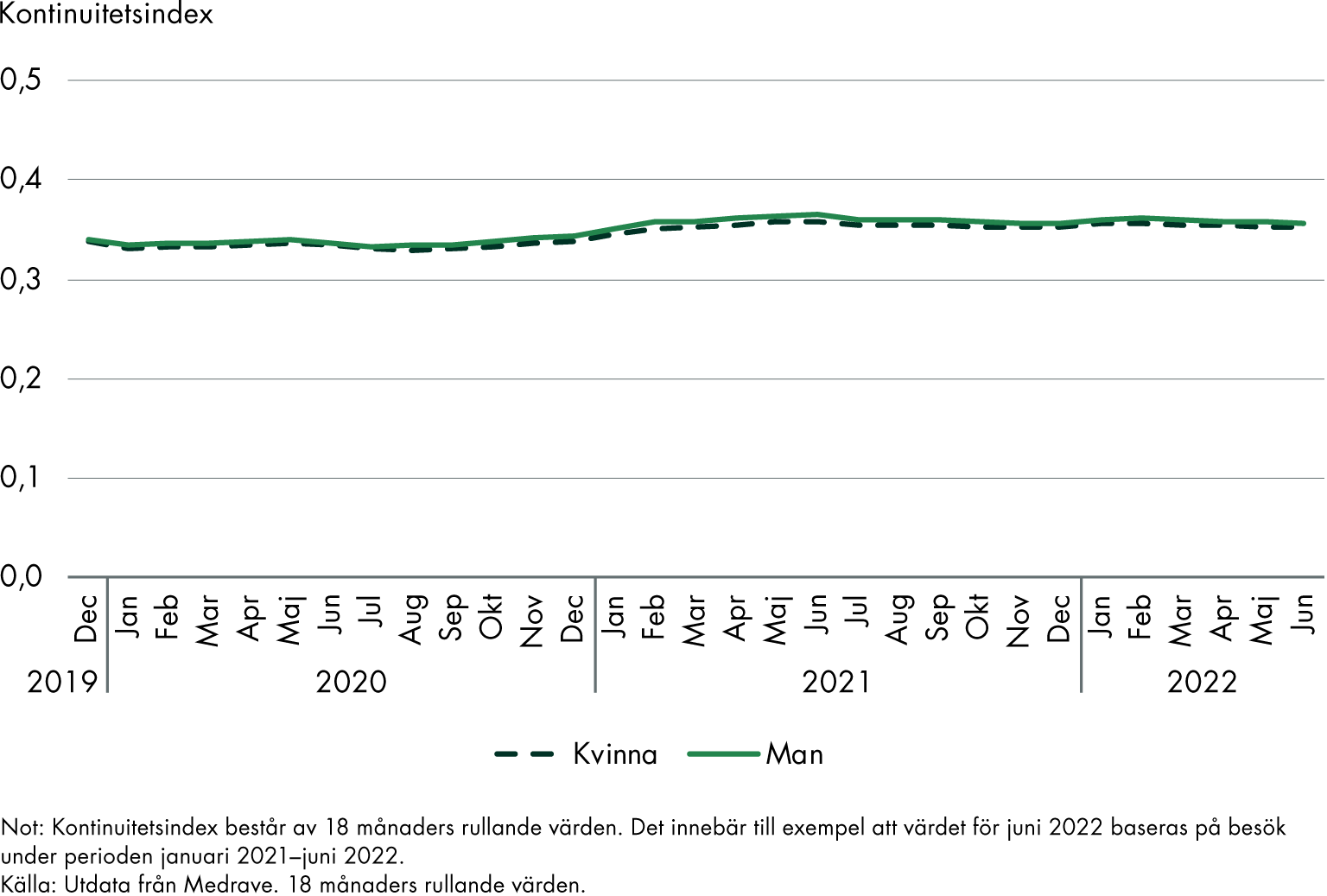
2.3.7 Könsskillnaderna i kontinuitetsindex är mycket små
Könsskillnaden i kontinuitetsindex till läkare för alla patienter är marginell; på indexskalan 0–1 har män < 0,01 högre index än kvinnor. Denna skillnad mellan könen fluktuerar kring cirka 1 procent över tid. Se figur 12 och 13.
För personer med kronisk sjukdom är skillnaden i kontinuitetsindex för läkarbesök något större mellan könen (män har omkring 2 procent högre indexvärden). För indikatorerna i Figur 11 syns tendensen till högre kontinuitet för män på alla studerade indikatorer förutom ”Ko3;4: Kontinuitetsindex till läkare för patienter med samsjuklighet (≥ 4 kroniska sjukdomar)”, som har högre kontinuitet (cirka 3–4 procent) för kvinnor.
När det gäller sjuksköterskebesök är könsskillnaden i kontinuitetsindex sammantaget något större än för läkarbesök. På indexskalan 0–1 har män 0,01 högre index än kvinnor (en skillnad på cirka 4 procent), men i tidigare mätningar var skillnaden dubbelt så stor.
Figur 12. Kontinuitetsindex för alla patienter (Ko05L): läkare. Riket, kvinnor och män.
Figur 13. Kontinuitetsindex för alla patienter (Ko05S): sjuksköterska. Riket, kvinnor och män.
2.4 Mål 3: Personer på särskilt boende upplever en försämrad tillgång till läkare
Mål 3: För dem i befolkningen som bor på ett särskilt boende för äldre och som där får sin huvudsakliga hälso- och sjukvård ska andelen som har en fast läkarkontakt utgöra minst 80 procent.
Inga patientundersökningar till personer på särskilt boende frågar specifikt om de har en fast läkarkontakt. Det gör det svårare att ur ett patientperspektiv följa målet om att minst 80 procent av personer på särskilt boende ska ha en fast läkarkontakt.
Socialstyrelsen gör dock återkommande enkätundersökningar till äldre personer på särskilt boende, och generellt tycker de boende att de har blivit svårare att få träffa läkare vid behov. Även fritextsvaren speglar att de boende upplever en bristande kontinuitet och tillgång till personal.
2.4.1 Äldre på särskilt boende anser att det har blivit svårare att få träffa läkare
Vad tycker de äldre om äldreomsorgen? är en enkätundersökning som Socialstyrelsen skickar till personer 65 år och äldre som bor i ordinärt boende med stöd av hemtjänst eller som bor på särskilt boende. Mottagarna kan svara själva men anhöriga och andra kan också hjälpa den äldre personen att svara på enkäten. Undersökningen om särskilt boende besvarades av 29 626 personer 2022, vilket motsvarar en svarsfrekvens på 43 procent. Socialstyrelsen påpekar att 2020 var annorlunda på grund av pandemin och att man därför jämför årets resultat 2022 även med 2019 års undersökning. Se deras metodbeskrivning för fördjupad information om undersökningens styrkor och svagheter (Socialstyrelsen 2022c).
Undersökningen inkluderar inte någon fråga om personerna uppfattar att de har en fast läkarkontakt men frågan om hur de upplever tillgången till läkare kan ses som en indikation på eller grundförutsättning för det. Personer som inte anser att de får träffa läkare vid behov skulle sannolikt inte heller uppleva att de har en fast läkarkontakt, samtidigt som de som anser att de har tillgång till läkare inte nödvändigtvis träffar samma läkare eller ser den/dem som sin fasta läkarkontakt.
Andelen äldre personer på särskilt boende som svarat att det är mycket eller ganska lätt att få träffa läkare vid behov har sjunkit med 8 procentenheter när man jämför svaren från 2022 med undersökningen 2020. Jämfört med 2013 har andelen sjunkit med 15 procentenheter, se figur 14. Det är en mer tydligt negativ trend än för andra frågor i undersökningen.
Trenden är även negativ i frågor om tillgång till annan personal. Svarspersonerna får ange hur lätt eller svårt det är att få träffa en sjuksköterska vid behov, och hur lätt eller svårt är det att få kontakt med personalen på äldreboendet vid behov; 69 respektive 78 procent svarade 2022 att det är mycket eller ganska lätt. De andelarna har minskat med 6 respektive 5 procent jämfört med 2019. (Socialstyrelsen 2022c).
Figur 14. Svarsfördelning på frågan om hur lätt eller svårt är det att få träffa läkare vid behov.
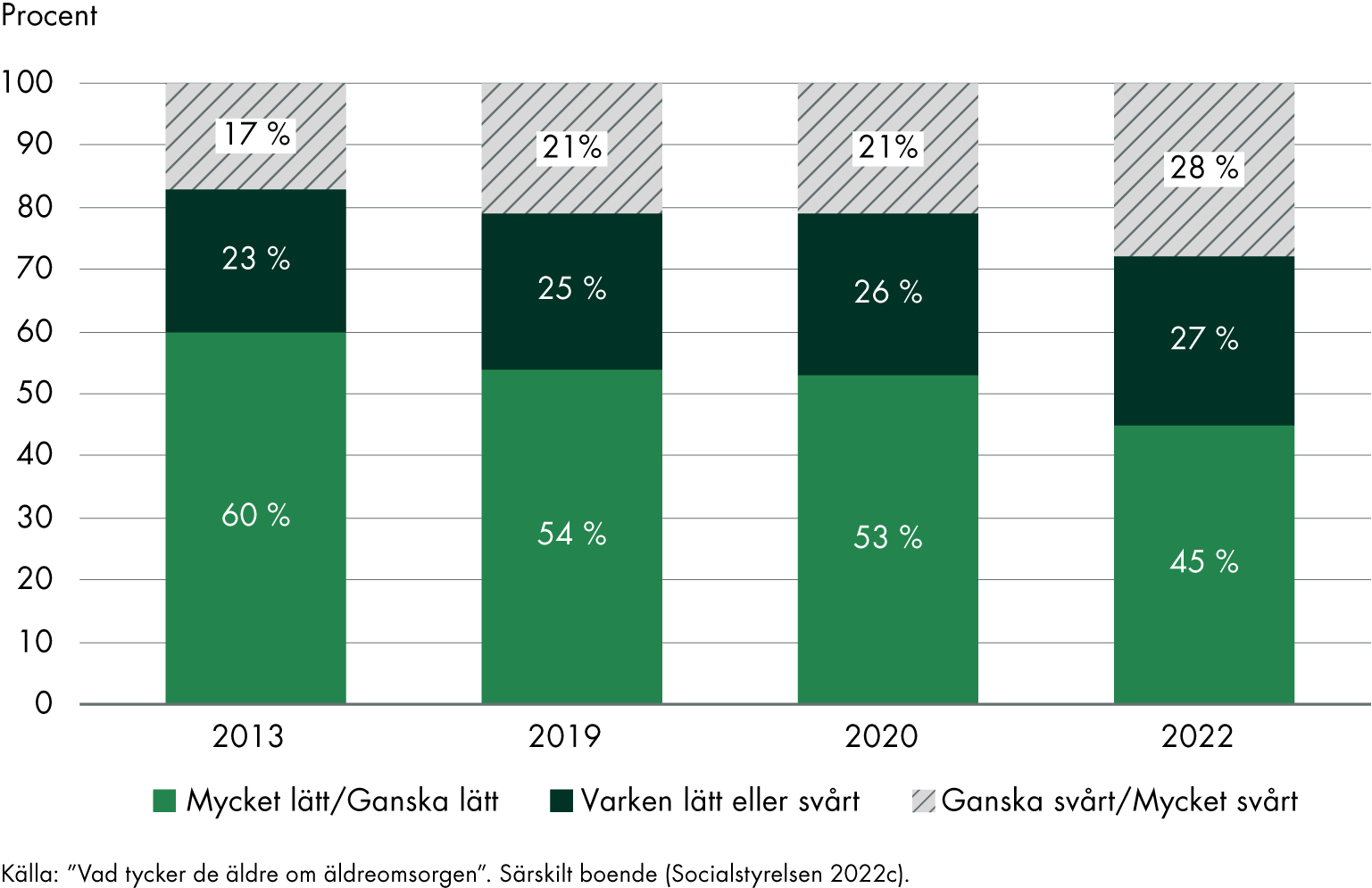
I Socialstyrelsens resultatredovisning framkommer att det är väldigt stora skillnader mellan län och kommuner i frågan om hur lätt eller svårt det är att få träffa läkare. Det skiljer till exempel 90 procentenheter mellan den kommun som har den lägsta andelen (10 procent) som svarat att det är mycket eller ganska lätt att få träffa läkare vid behov och kommunen med den största andelen (100 procent). Variationen är däremot mycket liten mellan könen.
Socialstyrelsen konstaterar även utifrån fritextsvar att många respondenter upplever brist på personal på särskilda boenden för äldre, framför allt på nätter och helger. Många nämner att personalen är stressad och inte räcker till, att det är många vikarier och hög personalomsättning. I fritextsvaren framförs även önskemål om mer kontinuitet och högre andel fast personal. Vidare beskriver flera anhöriga att de måste samordna den äldres vård och att vårdplaner inte efterföljs eller uppdateras. De beskriver frånvaro av läkemedelsgenomgångar och brister i läkemedelshantering. Flera anhöriga beskriver enligt Socialstyrelsen att personalen inte haft möjlighet att följa de boende till läkarbesök när det behövts och att de äldre personerna därför är beroende av hjälp från anhöriga. (Socialstyrelsen 2022c).
2.5 Mål 3: Ur ett verksamhetsperspektiv är det osäkert om målet är uppfyllt
Mål 3: För dem i befolkningen som bor på ett särskilt boende för äldre och som där får sin huvudsakliga hälso- och sjukvård ska andelen som har en fast läkarkontakt utgöra minst 80 procent.
Ur ett verksamhetsperspektiv saknas det tillförlitliga uppgifter för att säga om målet är uppfyllt. Men de undersökningar vi har utgått från visar följande:
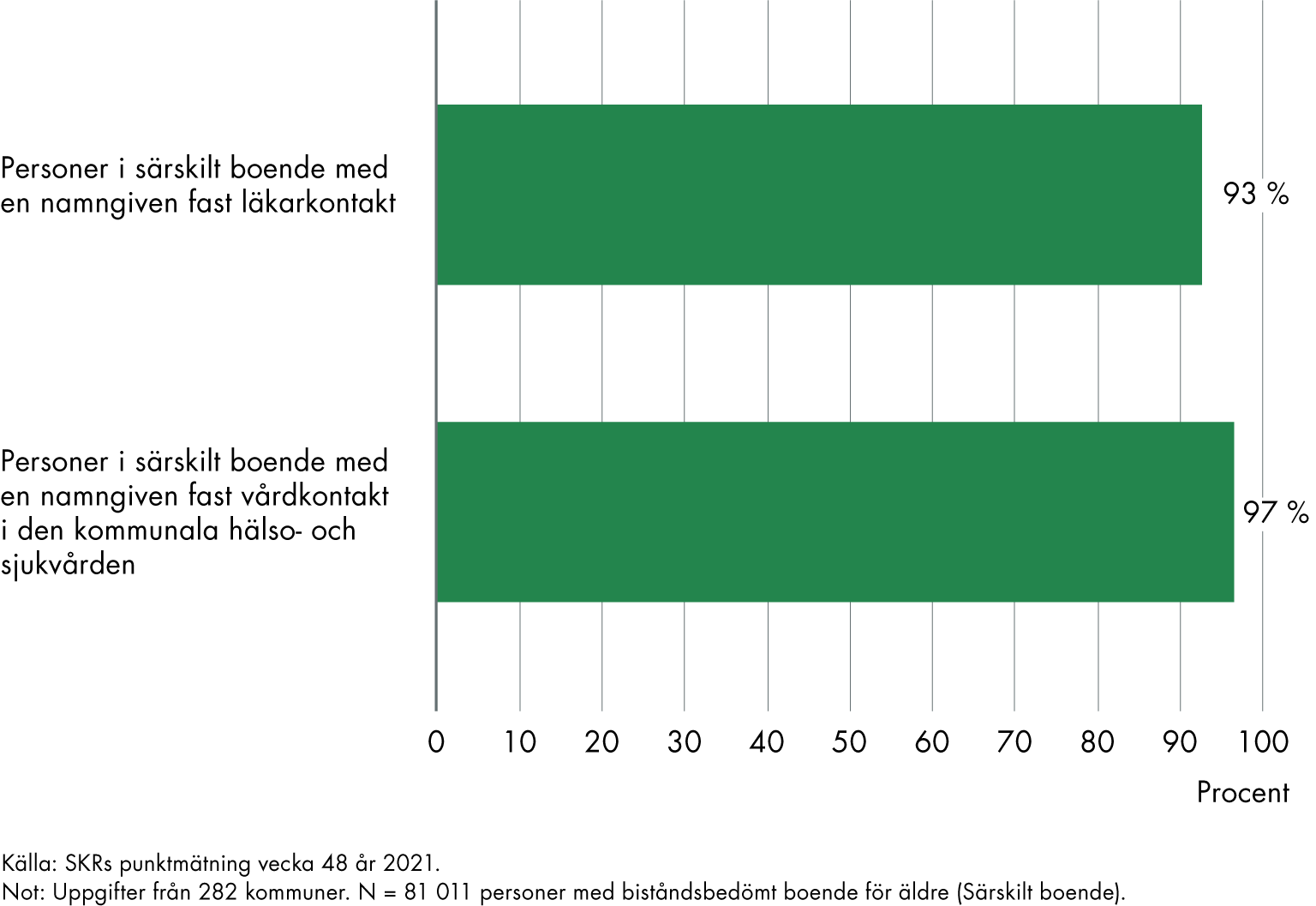
- I en punktmätning genomförd av SKR 2021 rapporterade verksamheterna att 93 procent av personerna i särskilt boende har en namngiven fast läkarkontakt och att 97 procent har en namngiven fast vårdkontakt i kommunen. Den information vi har om genomförandet av punktmätningen gör dock att vi ser brister i resultatens tillförlitlighet.
- Även vårdcentralschefer anser i hög grad att de kan tillgodose behovet av läkarmedverkan inom kommunal hälso- och sjukvård.
2.5.1 Vårdcentralschefer har en positiv bild av läkarmedverkan inom kommunal vård
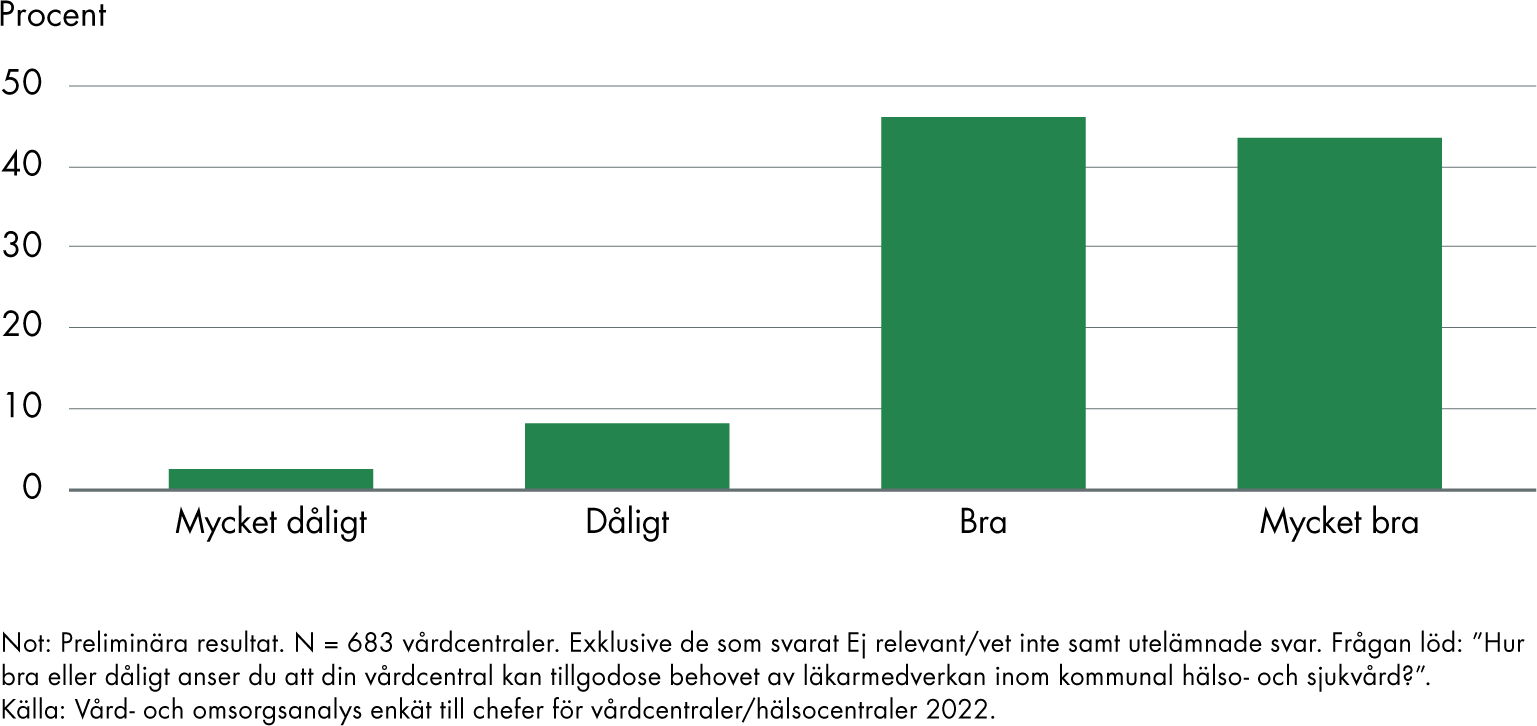
Vår enkätundersökning våren 2022 visar att chefer för vårdcentraler i Sverige i hög grad anser att de kan tillgodose behovet av läkarmedverkan inom kommunal hälso- och sjukvård. Frågan kopplar inte direkt till målet men svaren kan ge en indikation på måluppfyllelsen, eftersom en tillräckligt god läkarmedverkan är en förutsättning för att erbjuda en fast läkarkontakt (likt vårt resonemang i 2.4.1). På frågan ”Hur bra eller dåligt anser du att din vårdcentral kan tillgodose behovet av läkarmedverkan inom kommunal hälso- och sjukvård?” svarar majoriteten ”bra” eller ”mycket bra”. Chefer vid vårdcentraler i storstadskommuner svarar i lägst utsträckning ”mycket bra”, medan de i avlägset belägna kommuner i högre utsträckning ser att det fungerar bra.
Figur 15. Svarsfördelning på frågan om hur väl vårdcentralen tillgodoser behovet av läkarmedverkan inom kommunal hälso- och sjukvård.
I fritextkommentarerna är det många som lyfter det stora behovet av läkarmedverkan i kommunal vård och att detta arbete prioriteras genom avsatta läkarresurser, vilket ibland innebär att vårdcentralen får prioritera ner andra uppdrag såsom mottagningsverksamhet. Någon svarar att frågan är för bred eftersom läkarmedverkan kan fungera bra inom en del av den kommunala vården men sämre i en annan. Inplanerade ronder och bestämda telefontider för kommunens sjuksköterskor tycks fungera bra medan flera har svårt att tillgodose behovet av akuta hembesök.
Röster från vårdcentralschefer som besvarat enkäten:
”Det är prioriterat, många av de äldre multisjuka eller de mest sjuka finns inom kommunen, så dessa är prio.”
”Hittills fungerat men finns för lite tid för att göra det högkvalitativa arbetet vi alla eftersträvar optimalt dvs. med utrymme för patientmedverkan, anhörigkontakter, personalhandledning, uppföljningar, kontinuitet mm.”
”God samverkan med kommunen, vi avsätter läkarresurser för SÄBO då det är ett måste. Det som däremot blir lidande är alla patienter på våra väntelistor …”
”Det fungerar fortfarande bra, men de flesta kontakter sker via distans.”
”Detta är prioriterat men det är svårt för oss i samverkan när kommunen omorganiserar och byter chefer och övrig personal ofta. Andra bekymmer som nyligen kom fram var att det saknades kunskap om maten till diabetiker, läkaren hade svårt att justera medicinen innan vi förstod vad som var fel. Det är mycket basic som man hela tiden får ta ett omstart om.”
”Förbättringsmöjligheter finns och svårast är det vid behov av halvakuta insatser/hembesök.”
2.5.2 Målet om fasta kontakter för personer i särskilt boende är uppfyllt på nationell nivå enligt SKR:s mätning
SKR gjorde i oktober 2021 en punktmätning av andelen personer i särskilt boende som har fast läkarkontakt och fast vårdkontakt. I punktmätningen framkom att 93 procent av personerna i särskilt boende har en namngiven fast läkarkontakt och att 97 procent har en namngiven fast vårdkontakt i kommunen. Information om genomförandet tyder på att resultaten inte är tillförlitliga, men i brist på andra datakällor har vi ändå valt att redovisa resultaten.
Figur 16. Andel personer i särskilt boende med fast kontakt.
På länsnivå var det enligt mätningen endast två län som inte uppnådde målet om att minst 80 procent ska ha en fast läkarkontakt. Vi har inte fått tillgång till uppgifter på kommunnivå men enligt SKR rapporterade 11 kommuner (främst glesbygdskommuner) i sex län att andelen var 20 procent eller lägre. En anledning är att de inte har kunnat rekrytera läkare.
Av 290 tillfrågade kommuner deltog 282 i mätningen. En samordningsansvarig kontaktperson för mätningen utsågs i varje län. Regioner och kommuner i ett län fick själva enas om hur data skulle samlas in, och sedan komma överens om resultatet innan uppgifterna skickades in till SKR via ett webbformulär. De inrapporterade uppgifterna togs fram på olika sätt och med olika metoder. Enligt en kontaktperson kunde andelen med fast läkarkontakt rapporteras till 100 procent om kommuner svarade att det kommer ut en läkare till boendet, trots att det inte fanns uppgifter om huruvida det var samma läkare eller om läkaren var specialistutbildad. SKR har inga närmare uppgifter om hur de efterfrågade uppgifterna definierades eller togs fram.
2.6 Mål 4: Saknas uppgifter om kontinuitetsindex för personer på särskilt boende
Mål 4: En betydande ökning av kontinuitetsindex till läkare ska ha skett för personer i särskilt boende.
I dagsläget är det inte möjligt att följa upp målet om en betydande ökning av kontinuitetsindex till läkare för personer på särskilt boende för äldre.
Journaler innehåller i princip inte uppgifter om vilka personer som bor på särskilt boende, och det finns ingen indikator i Primärvårdskvalitet som definierar ett mått som motsvarar kontinuitetsindex till läkare för patienter som är listade vid vårdcentraler.
En del regioner har dock själva påbörjat ett utvecklingsarbete för att kunna registrera och mäta detta, däribland Region Västmanland (Region Västmanland 2022) som tycks vara en av de regioner som har kommit längst. Det är ett arbete som sannolikt tar tid eftersom det, förutom tydligare definitioner, även krävs att uppgifterna manuellt märks upp och hålls uppdaterade i journaler. Därefter behöver kontinuitetsindex för personer på särskilt boende även beräknas och valideras.
3 Slutsatser och diskussion
Vår sammantagna bild är att målen om kontinuitet i överenskommelserna mellan regeringen och SKR inte har nåtts. Men måluppfyllelsen varierar mellan de olika perspektiv vi har kartlagt. Det är utmanande att mäta tillgången till fast läkarkontakt och kontinuitet. Ännu saknas viktiga datakällor för att kunna följa upp alla mål, även om det pågår ett visst utvecklingsarbete. Målen kan i vissa fall vara svåra att nå i närtid och det är inte alltid tydligt att de går i linje med de mer övergripande målen med omställningen, vilket kan vara viktigt att beakta för framtida överenskommelser.
3.1 Målen är en viktig del i utvecklingen men mycket arbete återstår
Det är lovvärt att regeringen och SKR prioriterat tillgången till fast läkarkontakt och fast vårdkontakt samt en ökad kontinuitet i överenskommelserna om god och nära vård. Men vår kartläggning visar att det är långt kvar till att nå målen i överenskommelserna och att det återstår mycket arbete för att utvecklingen ska gå att mäta på ett tillräckligt bra sätt.
3.1.1 Flera enkätundersökningar med olika målgrupper visar att målen inte har nåtts ur ett patientperspektiv
Mål 1 att minst 55 procent av befolkningen ska ha en namngiven fast läkarkontakt i primärvården har inte uppnåtts ur patientperspektivet. Den slutsatsen gäller oavsett vilken befolknings- eller patientundersökning vi studerat.
Uppgifterna om andelen personer som har en fast läkarkontakt varierar i olika befolknings- och patientundersökningar. I vår senaste befolkningspanels-enkät 2022 uppgav knappt 30 procent av de som varit i kontakt med vården under de senaste 12 månaderna att de har en fast läkarkontakt vid sin vårdcentral, och i en undersökning vi genomförde 2019 till ett slumpmässigt urval av befolkningen uppgav 26 procent att de hade det (Vård- och omsorgsanalys 2020). I Nationell patientenkät däremot, som besvaras av patienter som nyligen besökt en hälso- eller vårdcentral, svarar omkring hälften att de får träffa samma läkare, vilket kan ses som ett indirekt mått på fast läkarkontakt.
Variationerna kan bero på en rad faktorer, till exempel hur urvalet av respondenter görs, vilken population som tillfrågas och hur bortfallet eller representativiteten i svaren ser ut. Dessutom kan tidsperioden som det gäller påverka, liksom sättet att formulera frågor och svarsalternativ. Men oavsett frågeformulering finns det alltid en viss osäkerhet om hur frågan tolkas eller vilken förförståelse respondenterna har, och troligen finns inte något självklart ”rätt” sätt att kartlägga målet på, ur patienternas perspektiv.
Det är därför viktigt att använda flera datakällor men också att studera hur tillgången till fast läkarkontakt och kontinuitet förändras över tid, genom att under flera år upprepa samma fråga till liknande populationer. Ett av de övergripande inriktningsmålen för omställningen till en god och nära vård är att öka kontinuiteten i primärvården. I de befolknings- och patientundersökningar som ingår i vår kartläggning är utvecklingen inte entydig; våra undersökningar tyder på en viss minskning av andelen med fast läkarkontakt medan Nationell patientenkät tyder på en viss ökning.
Mål 3, att minst 80 procent av personer på särskilt boende ska ha en fast läkarkontakt, kan inte fullt ut kartläggas ur ett patientperspektiv. Det finns inga undersökningar som specifikt frågar om målgruppen uppfattar att de har en fast läkarkontakt. Men en indikation kan vara om man anser att det är lätt att få träffa läkare vid behov. Här ser vi en trend mot att allt färre äldre personer på särskilt boende tycker det (Socialstyrelsen 2022c).
3.1.2 Ett gap mellan patienternas perspektiv och verksamheternas perspektiv
Vår kartläggning visar att graden av måluppfyllelse beror på vilket perspektiv som används i uppföljningen. Generellt sett ger chefer och verksamhetsansvariga en långt mer positiv bild av tillgången till fast läkarkontakt än patienter eller befolkning.
Invånare kan listas på en läkare utan att uppleva att de har en fast läkarkontakt
När det gäller mål 1, att minst 55 procent av befolkningen ska ha en namngiven fast läkarkontakt i primärvården, anger en majoritet av vårdcentralerna att mer än 75 procent av de listade patienterna har en fast läkarkontakt. Samtidigt upplever knappt 30 procent att de har en sådan kontakt i primärvården, av personer som varit i kontakt med vården.
Det finns alltså ett stort gap mellan verksamhetschefernas uppgifter och befolkningens eller patienternas upplevelse av att ha en fast läkarkontakt. Tidigare har vi undersökt hur olika mått på kontinuitet stämmer överens på vårdcentralsnivå i en region. Studien visade bland annat att det inte finns något tydligt samband mellan å ena sidan andelen listade invånare med en fast läkarkontakt på vårdcentraler och å andra sidan kontinuitetsindex till läkare eller andelen som får träffa samma läkare enligt Nationell patientenkät. Detta kan vara ett tecken på att andelen listade med fast läkarkontakt enligt verksamhetssystemen inte har någon praktisk betydelse för arbetssättet eller personalens förutsättningar för att hantera sin roll som fast kontakt och att listningen därmed inte påverkar den faktiska kontinuiteten på vårdcentralsnivå (Vård- och omsorgsanalys 2021c).
Även undersökningar till yrkesverksamma i primärvården tyder på samma sak. Ett exempel är vår IHP-undersökning till primärvårdsläkare 2022, där mer än 40 procent av läkarna menar att de inte har möjlighet att ansvara för vården för sina listade patienter, utifrån rollen som fast läkarkontakt. Majoriteten uppger att de ansvarar för betydligt fler listade invånare än vad som anges i de nationella riktvärden som Socialstyrelsen tagit fram: 1 100 listade per specialistläkare och 550 listade per ST-läkare i allmänmedicin (se avsnitt 2.2.2).
Gapet mellan de olika perspektiven är tydligt även i målet om att minst 80 procent av personer på särskilt boende ska ha en fast läkarkontakt
Gapet mellan de olika perspektiven är även tydligt när det gäller mål 3, att minst 80 procent av personer på särskilt boende ska ha en fast läkarkontakt. SKR:s punktmätning till verksamheterna visar att 93 procent av personerna i särskilt boende har en namngiven fast läkarkontakt och många verksamheter rapporterade att andelen är 100 procent. Samtidigt är det inte realistiskt ur ett patientperspektiv. Till exempel har en del personer just flyttat in och troligen aldrig träffat läkaren som är knuten till boendet. Måtten säger inte heller något om tillgängligheten till den fasta läkarkontakten eller om personernas egen upplevelse. Mindre än hälften av äldre på särskilt boende anser att det är lätt att få träffa läkare vid behov (Socialstyrelsen 2022c) och många av dem upplever troligen inte att de har en fast läkarkontakt. Även Inspektionen för vård och omsorg har funnit att kontinuiteten brister och att tillgången till läkare ofta är otillräcklig på särskilda boenden (IVO 2022). Utredningen om en äldreomsorgslag och stärkt medicinsk kompetens i kommuner konstaterade att organiseringen av läkartillgången i kommunal hälso- och sjukvård kan se olika ut. Utredningen skriver så här:
”Att det finns en utsedd ansvarig läkare för patienten behöver i praktiken inte innebära att den läkaren regelbundet träffar patienten. […] Det kan vara så att det finns en fast läkarkontakt ”på papper”, men att patienten i praktiken inte får träffa samma läkare i någon större utsträckning.”
(SOU 2022:41)
Viktigt att fortsatt följa målen ur flera perspektiv
Dessa skillnader i kartläggningen visar att det är viktigt att belysa tillgången till fast läkarkontakt och kontinuitet ur flera perspektiv. Vår bild är att mätningarna med ett befolknings- och patientperspektiv ger den mest realistiska bilden av situationen i hälso- och sjukvården när det gäller kontinuitet. Samtidigt finns det utmaningar även med dessa mätningar (till exempel i fråga om representativitet), och en styrka med registerbaserade uppgifter från verksamheterna är att de på sikt kan vara enklare att få fram. Det finns då anledning att fortsatt undersöka om listning på läkare i verksamhetssystem också åtföljs av tillräckliga förutsättningar och ändrade arbetssätt.
3.1.3 Tillgången till data behöver stärkas för att kunna följa upp alla mål
Vi ser ett behov av att utveckla datakällor för att på ett bättre sätt kunna kartlägga målen i överenskommelserna, men också ett behov av att utveckla mätningar.
Registerdata över andelen personer som är listade på en fast läkarkontakt behöver utvecklas
När det gäller mål 1 saknas det heltäckande registerdata över andelen personer i befolkningen som är listade på en fast läkarkontakt. För att kunna kartlägga målet ur ett verksamhetsperspektiv behöver alla regioner registrera den uppgiften, till exempel med utgångspunkt i Primärvårdskvalitets indikator om fast läkarkontakt. Det är också viktigt att regionerna utgår från samma definition av begreppet. Socialstyrelsen har ett pågående uppdrag att ge vägledning om kompetenskrav för fast läkarkontakt (Socialdepartementet 2022) och sedan tidigare finns ett stödmaterial om fast läkarkontakt i primärvården (Socialstyrelsen 2021, 2022a).
Det behövs uppgifter om särskilt boende i verksamhetssystemen
Vi saknar förutsättningar för att på ett tillförlitligt sätt kartlägga mål 3 och 4 ur ett verksamhetsperspektiv. Det är positivt att SKR bland annat har belyst tillgången till fast läkarkontakt för personer i särskilt boende, men vi ser brister i jämförbarheten och tillförlitligheten i de inrapporterade uppgifterna. Uppgifterna togs fram på olika sätt och med olika metoder och vad vi kan se finns inget sätt att validera dem. Dessutom saknas data för att kunna kartlägga mål 4, eftersom journaler i princip inte innehåller uppgifter om vilka personer som bor på särskilt boende. Regionerna och kommunerna behöver fortsätta utvecklingsarbetet för att kunna registrera och mäta detta, och lärdomar bör kunna hämtas från regioner (till exempel Västmanland) som redan påbörjat ett sådant arbete.
Det behövs kunskap om ifall personer på särskilt boende själva upplever att de har en fast läkarkontakt
Vi saknar ännu förutsättningar för att ur ett patientperspektiv kartlägga mål 3. I dagsläget finns det inga undersökningar om ifall personer på särskilt boende uppfattar att de har en fast läkarkontakt. För att på kort sikt nå denna grupp skulle Socialstyrelsen kunna komplettera sin undersökning Vad tycker de äldre om äldreomsorgen? med frågor om det.
3.1.4 Vi mäter inte hela perioden som omfattas av målen men de kan vara svåra att nå på kort sikt
Vår kartläggning visar ingen tydlig förflyttning närmare målen. Det är viktigt för regeringen att uppmärksamma om man överväger att förändra målnivåerna. I en analys av statens satsningar inom hälso- och sjukvård och socialtjänst konstaterade vi att regeringen i högre grad behöver formulera mål och målnivåer som står i relation till resurserna, har en realistisk tidsram och där resultaten är möjliga att påverka mellan mättillfällena (Vård- och omsorgsanalys 2022b).
Enligt överenskommelserna ska målen nås vid utgången av 2022. Vi har alltså inte kunnat mäta hela den period som målen avser. Men mot bakgrund av utvecklingen hittills finns det inget som talar för att målen skulle nås under det sista halvåret i år.
När det gäller befolkningens eller patienters upplevelse av att ha en fast läkarkontakt kan vi konstatera att utvecklingen i stort sett tycks ha stått stilla under det senaste decenniet, även om det är svårt att jämföra utvecklingen över längre tid (Vård- och omsorgsanalys 2021a).
I vår kartläggning framgår vidare att kontinuitetsindex förändras ytterst lite på nationell nivå. Någon region har större förändringar men måttet är till sin konstruktion trögrörligt.
I denna kartläggning är det inte någon undersökning som ur ett befolknings- eller patientperspektiv visar på att 55 procent av befolkningen har en fast läkarkontakt. Att olika befolknings- eller patientundersökningar ger olika bilder av hur stor andel som har en fast läkarkontakt är också något som bör beaktas vid eventuella förändringar av överenskommelsernas mål samt i uppföljningen av dem.
När grupper med större behov prioriteras kan det bli svårare att på kort sikt uppnå målet om fast läkarkontakt för befolkningen
I en tidigare rapport har vi lyft fram att en ökad tillgång till fast läkarkontakt och fast vårdkontakt måste utgå från patienternas behov och nytta av att ha det, och att genomförandet balanseras mot övriga kvalitetsmål och förutsättningar, såsom bemanning (Vård- och omsorgsanalys 2022a). Det gäller särskilt med tanke på den nuvarande bristen på läkare och andra yrkesgrupper i primärvården.
I regionernas handlingsplaner om kontinuitet från september 2021 har vi också sett skillnader i vad som är prioriterat. Ungefär hälften av regionerna beskriver prioriterade målgrupper för fast läkarkontakt eller fast vårdkontakt, till exempel de med komplexa vårdbehov eller multisjuka, personer med psykisk ohälsa eller psykiatriska diagnoser, personer med funktionsnedsättning, personer på särskilt boende eller de som har hemsjukvård. Det är möjligt att prioriteringar av grupper med större behov kan påverka tillgången till fast läkarkontakt för befolkningen i stort. Vår preliminära analys av enkäten till vårdcentralschefer visar att vårdcentralerna kan hamna i en prioriteringssituation där läkarinsatser på särskilt boende prioriteras framför andra uppdrag.
3.1.5 Överenskommelsens mål om kontinuitet behöver stämma med omställningens övergripande mål
I det fortsatta utvecklingsarbetet och i uppföljningen är det viktigt att kontinuitetsmålen stämmer med regeringens andra övergripande mål för omställningen, såsom ökad tillgänglighet och delaktighet.
Företrädare för Primärvårdskvalitet lyfter exempelvis vikten av att analysera kompletterande och angränsande kvalitetsmått när man studerar utvecklingen i befintliga kontinuitetsindex. Det kan till exempel handla om teamarbete, utbildningsansvar för AT- och ST-läkare eller patienters väntetid till besök. Kontinuitetsindex kan bland annat påverkas negativt av ett ensidigt fokus på kortare väntetider (se vidare avsnitt 3.2.1).
Ett annat exempel är att det för mål 2 saknas ett samlat kontinuitetsindex för patientens totala kontakter. Kontinuitetsindex till läkare blir högst om patienten enbart träffar en och samma läkare, men det övergripande målet för omställningen att vårdcentralen ska vara navet i vården, och då är det viktigt att ha ett team av olika kompetenser tillgängliga. Ett utvecklingsområde kan därför vara att kunna följa upp kontinuiteten till ett fast team av olika kompetenser vid vårdcentralen och hur den vården samspelar med vården i övrigt.
3.2 Förutsättningarna för öka kontinuiteten har inte stärkts tillräckligt
Vi har i tidigare rapporter beskrivit några av förutsättningarna för att stärka kontinuiteten, till exempel stärkt kompetensförsörjning och styrning, organisering och arbetssätt i vården som i högre grad stödjer eller utgår från kontinuitet (Vård- och omsorgsanalys 2020). I regionernas handlingsplaner för kontinuitet beskrivs få insatser för att stärka kontinuiteten. Analyser av handlingsplanerna visar att regionerna har mycket kvar att göra på det arbete som de skulle åta sig, enligt överenskommelserna mellan regeringen och SKR.
3.2.1 Få konkreta insatser för att stärka kontinuiteten
Både organisering och arbetssätt behöver förändras för att stödja en högre grad av kontinuitet. Näst efter utökade resurser är utvecklade arbetssätt för att öka kontinuiteten den utvecklingsinsats som bedöms vara viktigast för att nå målen med omställningen, enligt de vårdcentralschefer som besvarade vår enkät 2022.
Socialstyrelsen har under 2022 publicerat material till stöd för att dimensionera funktionen fast läkarkontakt och för att utveckla arbetssätten (Socialstyrelsen 2021, 2022a). Det är för tidigt att säga vilket effekt detta kunskapsstöd kan få, men hittills i omställningen har vi sett få exempel på att regionernas insatser har fokus på stärkt kontinuitet. Insatserna har snarare handlat om att utveckla tekniska och administrativa system för att kunna definiera, registrera, dokumentera och mäta fast läkarkontakt och fast vårdkontakt (Socialstyrelsen 2022d, se vidare kapitel 3.2.2).
Vi kan inte se att regionerna i sina handlingsplaner tydliggjort det som man skulle göra enligt överenskommelsen: hur målen ska uppnås på kort sikt (2022) och hur en allt större andel i befolkningen ska få en namngiven fast läkarkontakt och fast vårdkontakt på längre sikt (2025).
Några regioner vill stimulera kontinuitet men viktigt med flera perspektiv
I handlingsplanerna från september 2021 skrev ungefär hälften av regionerna att de har förändrat förfrågningsunderlagen till vårdcentralerna, eller planerar att göra det, med syftet att öka kontinuiteten. Vanligast är mer generella skrivningar, exempelvis beskrev Region Västerbotten att deras förfrågningsunderlag till vårdcentralerna från och med 2022 kommer innehålla ”målformuleringar om en ökad andel av befolkningen som har en fast läkarkontakt”. Region Kalmar län skrev i sin tur att förslaget till förfrågningsunderlag innehåller ”flera delar som har för avsikt att stärka och stimulera en omställning till Nära vård”.
Av de regioner som i september 2021 angav att de arbetar med förfrågningsunderlagen var det fyra som planerade att införa eller hade infört ekonomiska incitament till vårdcentralerna för att stimulera arbetet med fast läkarkontakt. Region Stockholm skrev så här: ”Om fler än 70 % av patienterna är listade på en namngiven läkare ges en ersättning om 2 kr/listad”.
Regionerna behöver samtidigt vara medvetna om att inte finns något tydligt samband mellan andelen invånare som är ”listade på en läkare” enligt verksamhetsstatistik och patienternas upplevelse av läkarkontinuiteten. Det framkom i vår tidigare undersökning av hur olika mått på kontinuitet stämmer överens på vårdcentralsnivå (Vård- och omsorgsanalys 2021c), med uppgifter från Västra Götalandsregionen – en region som också har infört ekonomiska incitament för att stärka kontinuiteten. Möjligen ökar risken för att uppgifterna från verksamhetsstatistiken blir en ”pappersprodukt” när regioner knyter ersättningen till ”listning på läkare”. Detta stärker vikten av att samtidigt följa upp patienternas syn på om de har en fast läkarkontakt eller inte.
3.2.2 Regionernas arbete fokuserar på definitioner och uppföljning men mycket återstår
Enligt överenskommelserna ska regionerna ta fram rutiner för att dokumentera och registrera uppgifter om en patients fasta läkarkontakt och fasta vårdkontakt. Handlingsplanerna tyder på att regionerna kommit olika långt i arbetet med att stärka uppföljningen. Vissa regioner redovisar främst olika förberedande insatser såsom analyser och dialoger om hur arbetet ska genomföras, medan andra kommit längre (Socialstyrelsen 2022d). Ungefär hälften av alla regioner lyfter fram svårigheter med att följa upp arbetet med fast läkarkontakt eller fast vårdkontakt, varav flera ser generella utmaningar såsom brist på data. De svårigheterna blir också tydliga i det här arbetet för att kartlägga måluppfyllelsen.
Enligt överenskommelserna ska regionerna definiera uppdrag, ansvar och befogenheter för fasta kontakter. Flera regioner beskriver att de analyserat eller utvecklat nya definitioner av vad som är en fast läkarkontakt eller fast vårdkontakt (Socialstyrelsen 2022d). Regionala definitioner kan ge flexibilitet i arbetet med att öka kontinuiteten men kan också göra det svårare att jämföra regionerna och öka skillnaderna mellan dem.
I överenskommelserna står att regionerna ska säkerställa att patienter får information om vem som är deras fasta läkarkontakt och fasta vårdkontakt, i möjligaste mån via 1177 Vårdguiden. Enligt Socialstyrelsen är det bara ett par regioner som kan erbjuda den möjligheten, även om flera har för avsikt att införa den (Socialstyrelsen 2022d).
3.3 Denna delrapport är en del i vårt breda uppdrag att utvärdera omställningen
Denna PM är den första av årligen återkommande kartläggningar 2023 och 2024 av måluppfyllelsen enligt överenskommelsen om god och nära vård.
Våra intervjuer med olika aktörer i vården tyder på att kompetensförsörjningen är den enskilt viktigaste förutsättningen för ökad kontinuitet i vården. I vår nästa större delrapport (mars 2023) kommer vi att fördjupa oss i kompetensförsörjningen och presentera fördjupande resultat från årets enkät till vårdcentralchefer. Vi kommer dessutom att belysa yrkesverksammas perspektiv på primärvården, med resultat från årets IHP-enkät till primärvårdsläkare. Vi kommer också att presentera resultaten från fallstudier i tre län, där vi intervjuat tjänstemän och vårdpersonal som företräder olika verksamheter i region och kommun, för att få ökad kunskap om vad omställningen innebär i praktiken och hur man arbetar med den. Vi kommer slutligen att beskriva erfarenheterna av vården från utrikesfödda i socioekonomiskt utsatta områden, med utgångspunkt i en intervjustudie vi genomfört.
I vår slutrapport 2025 kommer vi samlat utvärdera omställningen ur patienternas perspektiv, yrkesverksammas perspektiv och ett systemperspektiv..
4 Referenser
IVO – Inspektionen för vård och omsorg (2022). Tillsyn av medicinsk vård och behandling vid särskilda boenden för äldre. Delredovisning av resultat på nationell nivå avseende kommunernas hälso- och sjukvård.
Kulton. G. & Flores-Cervantes, I. (2003). Weighting Methods. Journal of Official Statistics. Vol 19, No. 2, 2003, pp. 81-97.
PRO, RPG, SKPF Pensionärerna, SPF Seniorerna Jönköpingsdistriktet (2022). Livet som 90-åring. ”Det här var roligt!” Intervjuer med 204 personer i 90-års-åldern i Jönköpings län hösten 2021. Delrapport frågeomgång 1.
Region Skåne (2022). Hälsoval – statistik. https://vardgivare.skane.se/uppdrag-avtal/uppfoljning/omraden-verksamheter/halsoval-statistik/ [Hämtat 2022-09-07].
Region Västmanland (2021). Klart vad som ska räknas som fast läkarkontakt i primärvården. https://regionvastmanland.se/nyheter-2021/klart-vad-som-ska-raknas-som-fast-lakarkontakt-i-primarvarden/ [Hämtat 2022-09-07]
Region Västmanland (2022). Fast läkarkontakt. Steg 2 i Region Västmanland. Märkning av hemsjukvård särskilt boende för äldre. https://regionvastmanland.se/vardgivare/avtal-och-samverkan/primarvarden/fast-lakarkontakt/ [Hämtat 2022-09-26].
Riksförbundet Sällsynta diagnoser (2022). Sällsynt men inte ovanlig. Riksförbundet Sällsynta diagnoser Medlemsundersökning 2022.
Sandvik, H., Hetlevik Ø., Blinkenberg, J. Hunskaar, S. (2021). Continuity in general practice as predictor of mortality, acute hospitalisation, and use of out-of-hours care: a registry-based observational study in Norway. British Journal of General Practice 2021; DOI: https://doi.org/10.3399/BJGP.2021.0340.
SCB – Statistiska centralbyrån (2002). Personer med utländsk bakgrund. Riktlinjer för redovisning i statistiken. Meddelanden i samordningsfrågor för Sveriges officiella statistik. 2002:3.
SKR – Sveriges Kommuner och Regioner (2021). Pandemin och hälso- och sjukvården. Läget och utvecklingen i hälso- och sjukvården med anledning av covid-19 pandemin. Mars 2021.
SKR – Sveriges Kommuner och Regioner (2022). PrimärvårdsKvalitets kvalitetsindikatorkatalog: https://kvalitetsindikatorkatalog.se/#/measure/0538e571-8f65-44c6-b083-415e6648f00b samt https://kvalitetsindikatorkatalog.se/#/measure/18a81f77-9725-456c-9f2b-cd509d8b64e6 [Hämtat 2022-09-07]
SLF – Sveriges läkarförbund (2021). Tillgänglighet och kontinuitet. Delrapport 1: Primärvårdsenkäten.
Socialdepartementet (2022). Uppdrag om kompetenser för en fast läkarkontakt. Regeringsbeslut I:3 den 24 februari 2022.
Socialdepartementet (2020). Uppdrag att utvärdera omställningen i hälso- och sjukvården till en god och nära vård. Regeringsbeslut I:6 den 16 april 2020.
Socialdepartementet och SKR (2022). God och nära vård 2022. En omställning av hälso- och sjukvården med primärvården som nav. Överenskommelse mellan staten och Sveriges Kommuner och Regioner.
Socialdepartementet och SKR (2021). God och nära vård 2021. En omställning av hälso- och sjukvården med primärvården som nav. Överenskommelse mellan staten och Sveriges Kommuner och Regioner.
Socialstyrelsen (2020). Att följa utvecklingen av fast läkarkontakt. Delrapport inom ramen för regeringsuppdrag om uppföljning av omställningen till en mer nära vård. Artikelnummer 2020-12-7054.
Socialstyrelsen (2021). Stödmaterial för dimensionering av fast läkarkontakt. Artikelnummer 2021-7-7480.
Socialstyrelsen (2022a). Stöd för funktionen och arbetssättet med fast läkarkontakt. Artikelnummer 2021-12-7726.
Socialstyrelsen (2022b). Nationellt riktvärde för fast läkarkontakt i primärvården. Artikelnummer: 2022-4-7896.
Socialstyrelsen (2022c). Öppna jämförelser 2022. Resultat från undersökningen Vad tycker de äldre om äldreomsorgen? Artikelnummer: 2022-6-7918.
Socialstyrelsen (2022d). Uppföljning av omställningen till en mer nära vård 2021. Utvecklingen i regioner och kommuner. Artikelnummer: 2022-8-8004.
SOU 2022:41. Nästa steg. Ökad kvalitet och jämlikhet i vård och omsorg för äldre personer. Betänkande av Utredningen om en äldreomsorgslag och stärkt medicinsk kompetens i kommuner.
Tillväxtanalys (2014). Bättre statistik för bättre regional- och landsbygdspolitik. Rapport 2014:04.
Vård- och omsorgsanalys – Myndigheten för Vård- och omsorgsanalys (2020). Primärt i vården. En studie om befolkningens syn på kontinuitet vid vårdcentraler. Rapport 2020:9.
Vård- och omsorgsanalys – Myndigheten för Vård- och omsorgsanalys (2021a). Fast kontakt i primärvården. Patienters uppfattning om tillgången till fast läkarkontakt och fast vårdkontakt i primärvården. PM 2021:1.
Vård- och omsorgsanalys – Myndigheten för vård- och omsorgsanalys (2021b). Vården ur befolkningens perspektiv – 2020. En jämförelse mellan Sverige och tio andra länder. Rapport 2021:4.
Vård- och omsorgsanalys – Myndigheten för Vård- och omsorgsanalys (2021c). Nära Vård i sikte? Utvärdering av omställningen till en god och nära vård: delrapport. Rapport 2021:8.
Vård- och omsorgsanalys – Myndigheten för vård- och omsorgsanalys (2022a). Vården ur befolkningens perspektiv, 65 år och äldre International Health Policy Survey (IHP) 2021. Rapport 2022:2.
Vård- och omsorgsanalys – Myndigheten för vård- och omsorgsanalys (2022b). I rätt riktning? Användningen av riktade statsbidrag inom vård och omsorg. Rapport 2022:3.
Bilagor
Bilaga 1 – Kontinuitetsindex – utdata från Medrave
Underlaget från Medrave täcker omkring 83 procent av befolkningen i Sverige (se tabell 2 nedan). Vårdcentraler i Halland och Västerbotten har inte Medrave installerat och ingår därför inte. Region Skåne, Region Stockholm och Västra Götalandsregionen har Medrave installerat för alla offentligt drivna vårdcentraler medan de privat drivna vårdcentralerna får välja om de ska ha Medrave eller inte. Medrave har endast uppgifter för sju privata vårdcentraler vardera i Region Uppsala och Region Östergötland, så de regionerna har en låg täckningsgrad.
Vid datauthämtningen upptäckte Medrave ett antal felkällor. För några regioner (främst Västmanland) är täljaren i indikatorerna för hög under de allra första månaderna i perioden. Felaktiga värden har raderats i de resultat som redovisas nedbrutet på regionnivå. Medraves bedömning är dock att felkällorna har mycket liten påverkan på rikssnittet och att uppgifterna som redovisas är tillräckligt korrekta för att kunna användas som analys- och beslutsunderlag. För de senaste 24 månaderna har inga felaktiga värden som bedöms påverka resultaten identifierats av Medrave.
Tabell 2. Andel av befolkningen i olika regioner som inkluderas i det redovisade underlaget.
| Andel av befolkning (%) | |
|---|---|
| Blekinge | 100 % |
| Dalarna | 100 % |
| Gotland | 100 % |
| Gävleborg | 100 % |
| Halland | 0 % |
| Jämtland | 100 % |
| Jönköping | 100 % |
| Kalmar | 100 % |
| Kronoberg | 100 % |
| Norrbotten | 100 % |
| Skåne | 89 % |
| Stockholm | 86 % |
| Sörmland | 100 % |
| Värmland | 100 % |
| Västerbotten | 0 % |
| Västernorrland | 100 % |
| Västmanland | 100 % |
| Västra Götaland | 99 % |
| Örebro | 100% |
| Östergötland | 19% |
| Riket | 83% |
Not: För uträkningen har SCB:s statistik för kvartal 1 år 2022 jämförts med justerad listningsdata (april 2022) för Medraves samtliga vårdcentralsinstallationer. Källa: Medrave.
Bilaga 2 – Primärvårdskvalitet har utvecklat två indikatorer om fast läkarkontakt
Primärvårdskvalitet har tagit fram två indikatorer om fast läkarkontakt: ”Ko12: Andel med fast läkarkontakt” och ”Ko13: andel som haft >65 procent av läkarkontakterna hos sin fasta läkarkontakt”. Andelen personer med fast läkarkontakt utgår från de som är listade på en vårdcentral. För att kunna följa dessa indikatorer behöver varje region registrera fast läkarkontakt i listningssystemet med ett så kallat HSD-id alternativt i journalsystemet med HSA-id (inte fritext) och att regionens utdatasystem för Primärvårdskvalitet har tillgång till den informationen. I flera regioner är listningssystemen ännu inte kopplade till HSA-id. (SKR 2022). Definitionen av fast läkare utgår från förslaget i lagrådsremissen Ökad kontinuitet och effektivitet i vården – en primärvårdsreform: ”En fast läkarkontakt bör vara specialist i allmänmedicin, geriatrik eller barn- och ungdomsmedicin, ha annan likvärdig kompetens eller fullgöra specialisttjänstgöring i allmänmedicin”.
Bilaga 3 – Nationell patientenkät
För Nationell patientenkät har vi fokuserat på de nationellt gemensamma undersökningarna till patienter i primärvården 2015, 2017, 2019 och 2021. Dessa mätningar är de största sett till urval och respondenter. För de olika åren var antalet respondenter omkring 130 000 personer, 85 000 personer, 100 000 personer respektive 90 000 personer. Svarsfrekvensen har varit ungefär 40 procent varje år.
SKR har bistått med resultatunderlag för dessa mätningar. För att få bättre jämförbarhet och representativitet för patienter som besökt primärvården har vi viktat resultaten på kön och ålder (fyra åldersgrupper: 15–29 år, 30–49 år, 50–69 år och 70+ år). Viktningen kompenserar för olika svarsfrekvenser i olika åldersgrupper, eftersom personer yngre än 50 år har en lägre svarsfrekvens än personer äldre än 50 år. Frågan om man får träffa samma läkare har viktats på ettårsklasser och kön utifrån underlag som SKR tog fram för vår räkning. Vissa regioner är något underrepresenterade men svarsfrekvenserna för varje år varierar marginellt mellan regionerna, och därför har vi valt att inte vikta resultaten på region.
I patientenkäten används en 5-gradig skala, en så kallad Likertskala. Skalan löper från ”Nej, inte alls” till ”Ja, helt och hållet”. Utöver den 5-gradiga skalan finns svarsalternativet ”Ej aktuellt”. I våra analyser har vi fokuserat på andelen positiva svar (4 + 5) och exkluderat personer som svarat ”Ej aktuellt”.
Bilaga 4 – Vård- och omsorgsanalys IHP-undersökningar: Befolkningen i Sverige 18 år och äldre respektive 65 år och äldre
Metoden för den svenska delen av IHP-undersökningarna har förändrats sedan de genomfördes 2016 och 2017. Dessa år gjordes undersökningarna enbart genom telefonintervjuer och urvalet drogs då från ett telefonregister. Men telefonregister är inte heltäckande för befolkningen och gör det svårare att nå vissa grupper. Undersökningarna 2020 och 2021 genomfördes huvudsakligen som webbenkäter och urvalet drogs från SCB:s befolkningsregister. Det går inte att utesluta att jämförelserna över tid kan ha påverkats av skillnader i metod och genomförande, men vår bedömning är att en sådan påverkan är liten. För att säkerställa jämförbarhet så långt som möjligt är materialet viktat på samma sätt över åren. För IHP-undersökningarna till personer 65 år och äldre ser vi att sammansättningen av urvalet är ungefär densamma, bland annat utifrån ålder, kön, hälsa, utbildning och hälsa.
Enkätfrågor och svarsalternativ skiljer sig åt:
Enkätfrågan om läkarkontakt i IHP-undersökningarna till befolkningen skiljer sig åt mellan 2016 och 2020 (se nedan), så resultaten är inte direkt jämförbara. För att öka jämförbarheten har vi valt att enbart jämföra andelen personer som 2020 svarat ”Ja, jag har en läkare som jag vanligtvis går till” eller ”Ja, men jag har fler än en ordinarie läkare”, med andelen personer som 2016 svarat ”Ja, har en läkare som jag vanligen går till” eller ”Ja, men har fler än en ordinarie läkare”.
IHP – befolkningen 2020: Har du någon ordinarie läkare som du vanligtvis går till för vård? Det vi undrar över är om du brukar kontakta en särskild person på din vårdcentral när du behöver vård.
- Ja, jag har en läkare som jag vanligtvis går till
- Ja, men jag har fler än en ordinarie läkare
- Nej
- Nej, men jag har en sjuksköterska som jag vanligtvis går till
IHP – befolkningen 2016: Finns det någon fast läkarkontakt du går till för medicinsk vård? (I telefonintervjuerna användes följande förtydligande till respondenter som inte förstod frågan: Till exempel familjeläkare, husläkare eller distriktsläkare)
- Ja, har en läkare som jag vanligen går till
- Ja, men har fler än en ordinarie läkare
- Nej
- Vet ej
Enkätfrågan om läkarkontakt i IHP-undersökningarna 2017 och 2021 till personer 65 år eller äldre, är mer jämförbar över tid men vi kan inte utesluta att resultaten till viss del har påverkats av att frågeformuleringen justerats. Svarsalternativen är desamma i båda. I denna PM har vi enbart redovisat utvecklingen i andelen personer som svarat ”Ja, har en läkare som jag vanligtvis går till” eller ”Ja, men har fler än en ordinarie läkare ”.
IHP – personer 65 år och äldre 2017: Har du någon fast läkarkontakt du går till för medicinsk vård? (I telefonintervjuerna användes följande förtydliganden till respondenter som inte förstod frågan: Till exempel familjeläkare, husläkare eller distriktsläkare? Det vi undrar över är om du brukar kontakta en särskild läkare när du behöver medicinsk vård.) Svarsalternativen var desamma 2017 och 2021.
IHP – personer 65 år och äldre 2021: Har du någon fast eller särskild läkarkontakt du går till för medicinsk vård? Till exempel en familjeläkare, husläkare eller distriktsläkare.
- Ja, har en läkare som jag vanligen går till
- Ja, men har fler än en ordinarie läkare
- Nej
- Ja, har en sjuksköterska/sjuksköterskor som jag vanligen går till
- Vet inte
Frågornas utformning och svarsalternativen i undersökningarna gör att de i viss mån även kan inkludera fasta läkarkontakter i den specialiserade vården.
Fördjupade metodbeskrivningar för respektive undersökning finns i anslutning till de IHP-rapporter som vi har publicerat: https://www.vardanalys.se/rapporter/?sok=IHP
Tabell 3. Antal svar i IHP-undersökningar.
| Målgrupp | År | Antal svar |
|---|---|---|
| Befolkningen 18 år och äldre | 2016 | 7 124 |
| Befolkningen 65 år och äldre | 2017 | 7 000 |
| Befolkningen 18 år och äldre | 2020 | 2 536 |
| Befolkningen 65 år och äldre | 2021 | 3 018 |
Bilaga 5 – Vård- och omsorgsanalys IHP-undersökning 2022: Läkare i primärvården
IHP 2022 vänder sig till primärvårdsläkare och genomfördes våren 2022 i samarbete med SCB. Urvalsramen konstruerades med hjälp av SCB:s yrkesregister och utbildningsregister. Utifrån dessa register består urvalsramen av 7 500 primärvårdsläkare och baserat på ett obundet slumpmässigt urval skickades enkäten till 6 000 personer. Vi fick svar av 2 092 respondenter, vilket innebär en svarsfrekvens på 36 procent.
De inkomna resultaten har viktats för kompensera bortfallet i form av personer som inte alls svarat på enkätundersökningen. Svarsbenägenheten i undersökningen har ett samband med region och ålder. Materialet har därför viktats utifrån ålder, kön och region.
Läs mer här: https://www.vardanalys.se/pagaende-projekt/ihp2022/.
Frågor från IHP 2022
Informationen från IHP 2022 är baserad på ett urval frågor som vi har utformat. Information om läkarnas tjänstgöringsgrad är hämtad från undersökningen.
Uppgifter om läkarnas specialiseringsgrad är hämtade från SCB:s yrkesregister. Utifrån registret kan vi se vilka som arbetade i primärvården under 2020 som antingen specialistläkare, ST-läkare, AT-läkare, eller övrig läkare. Eftersom uppgifterna om specialiseringsgrad är från år 2020 innebär det till exempel att en viss andel av ST-läkarna hade hunnit bli färdiga specialister när de besvarade vår enkät. Vi har inte kunnat justera för det i våra analyser.
Följande Sverigefrågor ingår i vår analys (frågorna kodas som SWE2–4):
SWE2: Har du en personlig lista med invånare som du är fast läkarkontakt för?
- Ja
- Nej
- Vet inte
SWE3: Om ja i SWE2: Hur många invånare ansvarar du för?
- 0–499
- 500–999
- 1 000–1 499
- 1 500–1 999
- 2 000–2 499
- 2 500–2 999
- 3 000–3 499
- 4 000–4 499
- 4 500–4 999
- Fler än 5 000.
Svarsalternativet ”3 500–3 999” i SWE3 föll bort i programmeringen av enkäten. Vi bedömer dock inte att det har påverkat slutsatserna i denna PM. Enbart 1 procent angav svarsalternativet ”3 000–3 499” och 0,6 procent angav det följande svarsalternativet ”4 000–4 499”.
SWE4: En fast läkarkontakt ska bland annat ansvara för att patienten undersöks och om möjligt får diagnos och vård. I ansvaret ingår också att vägleda patienten i kontakterna med övrig hälso- och sjukvård och att samordna de åtgärder som vidtas. Läkaren ska informera patienten om dennes hälsotillstånd och behandlingsalternativ och se till att patienten har möjlighet att samråda om och påverka vården och behandlingen.
I vilken utsträckning instämmer du i att du har möjlighet att på detta sätt ansvara för vården av de patienter som är listade på dig?
- Instämmer inte alls
- Instämmer i liten utsträckning
- Instämmer i stor utsträckning
- Instämmer helt
Bilaga 6 – Vår enkätundersökning till vårdcentralschefer
Som en del i vårt uppdrag att utvärdera omställningen till en god och nära vård har vi genomfört en enkätundersökning till chefer för samtliga vårdcentraler i Sverige. Resultaten och analyserna från enkätundersökningen som presenteras i detta PM är preliminära. Vi kommer att presentera resultat från enkätundersökningen i sin helhet i vår delrapport som publiceras under mars 2023.
Undersökningen besvarades under perioden 5 april–15 juni 2022. Chefer för 759 vårdcentraler svarade på enkäten, vilket motsvarar en svarsfrekvens på cirka 64 procent. Svarsfrekvensen i olika regioner var 34–87 procent. Det interna bortfallet i specifika frågor varierar dock och på vissa frågor har vi ett betydligt större bortfall.
När vi jämför sammansättningen av de vårdcentraler vi har fått svar från med totalurvalet ser vi att vårdcentraler belägna i landsbygdskommuner är något överrepresenterade men övergripande är fördelningen relativt god utifrån olika kommuntyper. Vårdcentraler i områden med goda socioekonomiska förutsättningar är också något överrepresenterade men även utifrån det perspektivet är fördelningen i svar relativt god jämfört med totalurvalet. Cirka 53 procent av svaren avser vårdcentraler i offentlig regi medan resterande 47 procent avser vårdcentraler i privat regi. Det ger en relativt god fördelning jämfört med uppgifter från SKRs verksamhetsstatistik för år 2021 (då andelen vårdcentraler i privat regi i Sverige var 45 procent).
Bilaga 7 – Våra befolkningspanelsenkäter
Våren 2022 fick Skop Analys AB i uppdrag att genomföra en enkätundersökning riktad till personer som varit i kontakt med hälso- och sjukvården de senaste 12 månaderna. Enkätens huvudsakliga syfte var att följa upp patienters erfarenheter av kontinuitet. Flera enkätfrågor var identiska med frågor vi ställde i vår befolkningspanelundersökning år 2020 vilket möjliggör jämförelser över tid.
Nedan beskriver vi främst undersökningen 2022. Undersökningen 2020 genomfördes av Origo Group AB och riktades då till ett urval av deras slumpmässigt rekryterade webbpanel. Den undersökningen beskrivs närmare i vår tidigare rapport (2021c).
Population och urval
Undersökningen 2022 riktade sig till ett urval personer i Sverige som var 16 år och äldre från Skops och deras samarbetspartners slumpmässigt rekryterade webbpaneler. I likhet med undersökningen 2020 var det enbart personer som för egen del hade vart i kontakt med hälso- och sjukvården under de senaste 12 månaderna som kunde besvara enkäten.
Datainsamling
Datainsamlingen pågick mellan 1 juli och 17 augusti 2022 och skickades ut till ett urval av personer i de webbpaneler som Skop analys AB har tillgång till.
Urvalet gjordes som ett kvoturval där målsättningen var att fylla de olika kvoterna i proportion till totalbefolkningen i gruppen. Kvoterna utformades på samma sätt som i undersökningen 2020 baserat på ålder (fyra åldersgrupper), kön samt kommuntyper. Vi utgick från Tillväxtanalys indelning i sex olika kommuntyper (Tillväxtanalys 2014) och bröt även ned kommuntypen storstadskommuner till tre grupper, fördelat på Region Stockholm, Västra Götalandsregionen och Region Skåne.
Svars- och bortfallsredovisning
Totalt svarade 5 027 personer på hela enkätundersökningen 2022 (år 2020 besvarades enkäten av 9 508 personer), medan 3 895 personer screenades bort eftersom kvotgruppen redan var fylld. Det var 585 personer som avböjde att besvara enkäten då de inte gav samtycke till vår personuppgiftsbehandling.
Det är inte möjligt att fullt ut beskriva bortfallet i undersökningar som är utförda på webbpaneler. Bortfall sker både i rekryteringen till panelerna och vid undersökningstillfället. Men genom kvoturvalet har vi fått svar från personer som i stora drag efterliknar Sveriges befolkning vad gäller kön, ålder och boendeort (kommuntyp). Vissa kvotgrupper har dock varit svårare att fylla än andra och vi saknar svar från personer i kvotgruppen med män som är mellan 16-29 år och som bor i en mycket avlägsen landsbygdskommun.
När vi jämför respondenternas bakgrundsinformation med annan befolkningsstatistik från SCB ser vi bland annat skillnader i utbildningsnivå, där personer med eftergymnasial utbildning är överrepresenterade i vår undersökning. Vi ser också att en lägre andel av de som svarat på vår enkät har utländsk bakgrund jämfört med hur fördelningen ser ut i befolkningen i stort.
Viktning
För att minska skevheten i urvalet och skapa ett så representativt urval som möjligt så har vi beräknat vikter. Vi har använt oss av så kallad raking (iterative proportional fitting) för att framställa vikterna (Kulton och Flores-Cervantes 2003).
Många faktorer påverkar benägenheten att svara på enkätundersökningar och det är svårt att kompensera för alla tänkbara faktorer. Vi vet från tidigare undersökningar att bland annat ålder, kön och utbildning samt om personer har utländsk bakgrund har en påverkan på svarsbenägenheten. Därför baserar vi rake-vikterna på följande bakgrundsinformation:
Ålder*kön (fyra åldersgrupper)
Kommuntyp (sex kommuntyper)
Utbildningsnivå (tre kategorier)
Utländsk bakgrund
Vi utgår från fyra åldersgrupper (16–29 år, 30–49 år, 50–65 år och 65+ år), fördelat på kön och år. De sex kommuntyperna utgår från Tillväxtanalys kommuntypsindelning (Tillväxtanalys 2014). De tre kategorierna av utbildningsnivå är grundskola eller lägre, gymnasial och eftergymnasial. Utländsk bakgrund baseras på SCB:s definition, där en person har utländsk bakgrund om denne är utrikesfödd med två utrikesfödda föräldrar (SCB 2002).
Populationstotaler för år 2020 (för undersökningen 2020) och 2021 (för undersökningen 2022) inhämtades från SCB:s hemsida och vi har låtit vikterna variera över åren, även om befolkningstotaler skiljer sig marginellt mellan åren. Med de kalibrerade vikterna uppnår urvalet en nära fördelning i varje enskild bakgrundsvariabel i förhållande till befolkningen.
Samtidigt ser vi att vikterna har en begränsad inverkan på resultaten. Skillnaderna mellan viktade och oviktade resultat är små när vi jämför frekvenser i olika svarsalternativ.
Vikterna har beräknats genom en iterativ process där vikterna justeras i cykler så att urvalets sammansättning utifrån de valda faktorerna så nära som möjligt efterliknar de populationstotaler som urvalet är tänkt att representera. Ålder och kön har inkluderats tillsammans, eftersom dessa interagerar med varandra. Det vill säga, den påverkan ålder har på svarsbenägenhet beror till viss del på kön. Totaler för kommuntyp, utbildning och utländsk bakgrund har matats in separat.
Jämförelse över tid
Vi har jämfört svaren från enkäten 2022 med svaren från undersökningen 2020. Skillnaderna mellan åren har testats genom Chi-2-test med en signifikansnivå på 5 procent.
Vi har även analyserat skillnaden i resultat mellan åren genom logistisk regressionsanalys. Utfallsvariabeln har i dessa analyser varit fast läkarkontakt och vi har valt att använda logistisk regression eftersom utfallet är binärt, antingen har man en fast läkarkontakt eller inte. I analyserna tittar vi på vilka bakgrundsvariabler som kan ha en inverkan på sannolikheten att ha en fast läkarkontakt.
Andelen med fast läkarkontakt är lägre 2022 jämfört med 2020 och det förhållandet kvarstår när vi i regressionen också (utöver skillnaderna i andelar mellan åren) kontrollerar för respondenternas kön, ålder, kommuntyp, utbildning och långvariga hälsobesvär.
Regressionen visade inga skillnader i sannolikheten att ha en fast läkarkontakt mellan kvinnor och män eller personer med olika utbildningsnivåer. Däremot skiljer sig sannolikheten mellan olika åldersgrupper där den yngsta åldersgruppen är mindre sannolik att ha en fast läkarkontakt jämfört med äldre personer. Vidare ser vi att personer med långvariga hälsobesvär är mer sannolika att ha en fast läkarkontakt och att personer som bor i en storstadskommun är mer sannolika att ha en fast läkarkontakt i jämförelse med personer i alla andra kommuntyper. Initialt hittade vi även en skillnad mellan de med svensk bakgrund och de med utländsk bakgrund i sannolikheten att ha en fast läkarkontakt, men denna skillnad försvinner när vi kontrollerar för kommuntyp.
Observera att sambanden vi ser i dessa analyser endast innebär att de undersökta variablerna samvarierar för vi kan inte säkerställa orsakssamband med hjälp av dessa analyser.
Beslut
Beslut om denna promemoria har fattats av generaldirektören Jean-Luc af Geijerstam. Utredaren Daniel Zetterberg har varit föredragande. Analyschefen Caroline Olgart Höglund och projektdirektören Marianne Svensson har deltagit i den slutliga handläggningen.
Stockholm 2022-10-19
Myndigheten för vård- och omsorgsanalys
Jean-Luc af Geijerstam
Generaldirektör
Daniel Zetterberg
Föredragande
